Point de pratique

La prise en charge de l’asthme léger et très léger chez les enfants d’âge préscolaire, les enfants et les adolescents
Affichage : le 8 décembre 2023
Auteur(s) principal(aux)
Connie Yang M. Sc. MD, Zofia Zysman-Colman MD, Estelle Chétrit MDCM MBA, Anne Hicks M. Sc. Ph.D. MD, Joseph Reisman MD MBA, Amy Glicksman MD, Section de la santé respiratoire
Résumé
Le présent point de pratique résume la mise à jour des lignes directrices de la Société canadienne de thoracologie publiée en 2021 sur le diagnostic et la prise en charge de l’asthme chez les enfants d’âge préscolaire, les enfants et les adultes. Ces nouvelles recommandations incluent, parmi les critères de contrôle de l’asthme, une diminution de la fréquence des symptômes diurnes et de l’utilisation de médicaments pour soulager l’asthme à un maximum de deux fois par semaine. Elles comprennent également l’évaluation du risque d’exacerbation de l’asthme, la non-utilisation de bêta-agonistes à courte durée d’action seuls au besoin chez les patients à plus fort risque d’exacerbation et la possibilité d’administrer du budésonide-formotérol au besoin aux jeunes de 12 ans ou plus qui sont incapables de prendre des corticostéroïdes inhalés au quotidien malgré une éducation sur l’asthme et un soutien importants. La préférence pour la prise quotidienne de corticostéroïdes inhalés afin de traiter l’asthme léger chez les enfants et la recommandation d’éviter les courts traitements intermittents de corticostéroïdes inhalés ne changent pas.
Mots-clés : asthme; asthme léger; asthme très léger; Société canadienne de thoracologie
Contexte
Le présent point de pratique porte sur la prise en charge pharmacologique de l’asthme léger ou très léger chez les enfants de plus d’un an, qui représentent de 28 % à 41 % de la population pédiatrique atteinte d’asthme. De l’information plus complète sur le diagnostic et le traitement de l’asthme chez les enfants d’âge préscolaire, les enfants et les adolescents se trouve dans la mise à jour des lignes directrices de la Société canadienne de thoracologie (SCT) de 2021 sur le diagnostic et la prise en charge de l’asthme chez les enfants d’âge préscolaire, les enfants et les adultes, publiées en anglais[1], et dans le document de principes rédigé conjointement avec la Société canadienne de pédiatrie en 2015 [2]. Depuis cinq ans, de nouveaux articles scientifiques ont été publiés au sujet des posologies intermittentes de corticostéroïdes inhalés (CSI), et la mise à jour ciblée des lignes directrices de la SCT de 2021 sur la prise en charge de l’asthme léger et très léger, publiée en anglais[3], est résumée ci-dessous à l’intention des pédiatres et des dispensateurs de soins primaires.
|
Qu’est-ce que l’asthme léger ou très léger?
La gravité de l’asthme, qui est définie par le niveau de traitement requis pour assurer un contrôle continu de la maladie (tableaux 1 et 2), peut fluctuer au fil du temps. Pour en obtenir une évaluation précise, le clinicien doit s’assurer que la maladie est bien contrôlée et tenir compte de facteurs comme l’adhésion au traitement et la bonne technique d’utilisation de l’inhalateur.
L’asthme est une affection chronique dont les symptômes peuvent être intermittents, mais s’il n’est pas traité, toutes les personnes qui en sont atteintes sont à risque d’exacerbations ou même de décès, quelle que soit la gravité de chaque cas individuel. Les termes utilisés auparavant pour décrire la gravité, tels que asthme intermittent ou asthme léger intermittent, ne sont plus considérés comme appropriés parce qu’ils donnent une fausse image de ce risque continu.
Tableau 1. La gravité de l’asthme
|
Gravité |
Traitement nécessaire pour contrôler l’asthme |
|
Très léger |
BACA PRN |
|
Léger |
CSI (ou ARLT) à faible dose + BACA PRN ou bud-form PRN |
|
Modéré |
CSI à faible dose + deuxième traitement d’entretien + BACA PRN ou Doses modérées de CSI ± deuxième traitement d’entretien + BACA PRN ou Dose faible à modérée de bud-form + bud-form PRN |
|
Sévère |
CSI à forte dose + deuxième traitement d’entretien ou stéroïdes systémiques pendant 50 % de l’année précédente * |
*L’asthme sévère ne sera peut-être pas contrôlé malgré ce traitement
ARLT agoniste des récepteurs des leucotriènes; BACA bêta-agoniste à courte durée d’action; bud-form budésonide-formotérol; CSI corticostéroïdes inhalés; PRN prescrire au besoin
Tableau 2. Les catégories de posologie des corticostéroïdes inhalés pour la prise en charge de l’asthme
|
|
Enfants d’âge préscolaire (1 à 5 ans) |
Enfants (6 à 11 ans) |
Adolescents et adultes (12 ans et plus) |
|||||
|
Corticostéroïde (nom commercial) |
Faible |
Moyenne |
Faible |
Moyenne |
Élevée |
Faible |
Moyenne |
Élevée† |
|
Dipropionate de béclométhasone HFA (QVAR) |
100 |
200 |
≤200 |
201 à 400 |
>400 |
≤200 |
201 à 500 |
500 (maximum de 800) |
|
Budésonide* (Pulmicort) |
s.o. |
s.o. |
≤400 |
401 à 800 |
>800 |
≤400 |
401 à 800 |
>800 (maximum de 2 400) |
|
Ciclésonide* (Alvesco) |
100 |
200 |
≤200 |
201 à 400 |
>400 |
≤200 |
201 à 400 |
>400 (maximum de 800) |
|
Furoate de fluticasone* (Arnuity) |
s.o. |
s.o. |
s.o. |
s.o. |
s.o. |
100 |
|
200 (maximum de 200) |
|
Propionate de fluticasone (Flovent, Aermony) |
<200 |
200 à 250 |
≤200 |
201 à 400 |
>400 |
≤250 110‡ |
251 à 500 226‡ |
>500 (maximum de 2 000) 464 (maximum de 464)‡ |
|
Fuorate de mométasone* (Asthmanex) |
s.o. |
s.o. |
100 |
≥200 à <400 |
≥400 |
100 à 200 |
>200 à 400 |
>400 (maximum de 800) |
s.o. sans objet
Notes : Les doses sont en microgrammes (mcg) et les catégories posologiques sont approximatives, d’après une combinaison d’équivalence posologique approximative et de données d’innocuité et d’efficacité. Les doses indiquées en italiques et en caractères gras ne sont pas homologuées au Canada, sauf dans les cas suivants : le béclométhasone est approuvé chez les enfants ≥5 ans; la mométasone est approuvée chez les enfants ≥4 ans. La dose de propionate de fluticasone maximale est de 200 mcg/jour chez les enfants de un à quatre ans (la dose de 250 mcg est incluse dans ce groupe d’âge parce que l’inhalateur de 125 mcg est souvent utilisé pour faciliter l’adhésion au traitement et réduire les coûts). La dose de propionate de fluticasone maximale est de 400 mcg/jour chez les enfants de quatre à 16 ans.
*Homologué en vue d’une dose quotidienne unique au Canada, même si une dose quotidienne élevée devra peut-être être divisée et administrée deux fois dans la même journée
†Dose maximale autorisée au Canada
‡Posologie de l’Aermony, ajoutée au tableau original
Source : Traduction et adaptation autorisée du document intitulé Guideline on the management of very mild and mild asthma de la Société canadienne de thoracologie (SCT)[3].
Comment évalue-t-on le contrôle de l’asthme et le risque d’exacerbation?
Le clinicien détermine le contrôle de l’asthme par une évaluation attentive des symptômes et des exacerbations et par l’examen de la fonction pulmonaire chez les enfants en mesure d’effectuer une spirométrie (généralement à compter de l’âge de six ans; tableau 3).
Tableau 3. Critères de contrôle de l’asthme chez les enfants d’âge préscolaire, les enfants et les adolescents
|
Caractéristique |
Fréquence ou valeur |
|
Symptômes diurnes |
≤2 jours par semaine |
|
Symptômes nocturnes |
<1 nuit par semaine et légers |
|
Activité physique |
Normale |
|
Exacerbations |
Légères et peu fréquentes* |
|
Absence du travail ou de l’école à cause de l’asthme |
Aucune |
|
Besoin d’un médicament pour soulager la maladie (BACA ou bud-form) † |
≤2 doses par semaine |
|
VEMS ou DEP |
≥90 % de la meilleure valeur personnelle |
|
Variation diurne du DEP |
<10 % à 15 % ‡ |
BACA bêta-agoniste à courte durée d’action; bud-form budésonide-formotérol; DEP débit expiratoire de pointe; VEMS volume expiratoire maximal en une seconde
Note : Lorsqu’une personne satisfait à tous les critères décrits ci-dessus, son asthme est considéré comme contrôlé.
* Une exacerbation légère est définie comme une augmentation des symptômes de l’asthme par rapport à ce qu’ils étaient au départ, sans qu’il soit nécessaire d’administrer des stéroïdes systémiques, de consulter à l’urgence, ou de procéder à une hospitalisation. « Peu fréquent » n’a pas de définition précise, parce que la fréquence des exacerbations légères que les patients considèrent comme une atteinte à leur qualité de vie varie d’une personne à l’autre. Lorsqu’une personne a l’impression que la fréquence de ses exacerbations légères nuit à sa qualité de vie, son asthme doit être considéré comme mal contrôlé. Un patient qui présente des fréquentes exacerbations légères devrait être soumis à une évaluation pour déterminer si, au départ, son asthme est mal contrôlé.
† Il n’y a pas de critères de contrôle établis associés à l’utilisation de bud-form pour soulager l’asthme. Cependant, l’utilisation d’un tel médicament est souvent indicateur de la présence de symptômes, ce qui constitue un critère qui peut être évalué objectivement.
‡ La variation diurne correspond à la différence entre le DEP le plus élevé et le plus faible, divisée par le DEP le plus élevé multiplié par 100, le matin et le soir (déterminé sur une période de deux semaines).
Source : Traduction autorisée des Canadian Thoracic Society (CTS) guideline on the management of very mild and mild asthma , par la Société canadienne de thoracologie, incluant seulement l’information appropriée chez les enfants [3].
Par rapport aux lignes directrices antérieures, les critères de symptômes diurnes et de besoin d’un médicament pour soulager l’asthme sont passés de moins de quatre fois par semaine à deux fois ou moins par semaine. Ce changement a été apporté pour mieux refléter les véritables besoins thérapeutiques des personnes atteintes d’un asthme léger à très léger. La définition d’exacerbation légère a également été clarifiée pour désigner un incident qui ne nécessite pas la prise de stéroïdes systémiques, une consultation à l’urgence ou une hospitalisation.
Puisque les patients ayant un asthme bien contrôlé peuvent tout de même présenter un risque d’exacerbation plus élevé, les lignes directrices publiées par la SCT en 2021 recommandent d’évaluer le risque d’exacerbation pour éclairer les recommandations thérapeutiques. Cette évaluation est particulièrement importante chez les personnes ayant un asthme léger ou très léger qui sont plus à risque d’exacerbation pour une raison ou pour une autre et qui, par conséquent, ne devraient pas se faire prescrire un BACA (bêta-agoniste à courte durée d’action) PRN ( pro re nata , ou prescrit au besoin) seul. Entre autres facteurs, les jeunes considérés comme plus à risque d’exacerbation sont ceux qui : 1) ont déjà subi une importante exacerbation de l’asthme (nécessitant l’utilisation de stéroïdes systémiques, une consultation à l’urgence ou une hospitalisation); 2) ont un asthme mal contrôlé (voir le tableau 3); 3) surutilisent les BACA (ont utilisé plus de deux inhalateurs de BACA sur une période d’un an) ou 4) sont fumeurs. L’exposition passive à la fumée de cigarette et l’inhalation d’autres substances (vapotage, cannabis) sont également des facteurs de risque d’exacerbation de l’asthme, même si les données probantes ne sont pas encore aussi rigoureuses qu’à l’égard du tabagisme actif. Les personnes exposées à ces substances devraient être soumises à une évaluation individuelle du risque d’exacerbation de l’asthme.
Le traitement de l’asthme léger à très léger
Le traitement de base de l’asthme continue de reposer sur les éléments suivants : l’éducation sur l’asthme (qui devrait inclure un plan d’action écrit de l’asthme), la détermination des déclencheurs de l’asthme et, lorsque la situation l’indique, des discussions sur les modifications à apporter à l’environnement.
Quelles sont les possibilités de traitement pharmacologique en cas d’asthme très léger?
À la figure 1 sont résumés les possibilités de traitement, qui reposent sur l’âge, le risque d’exacerbation et, dans certains cas, la préférence personnelle.
Figure 1. Les approches thérapeutiques de l’asthme léger ou très léger chez les enfants d’âge préscolaire, les enfants et les adolescents
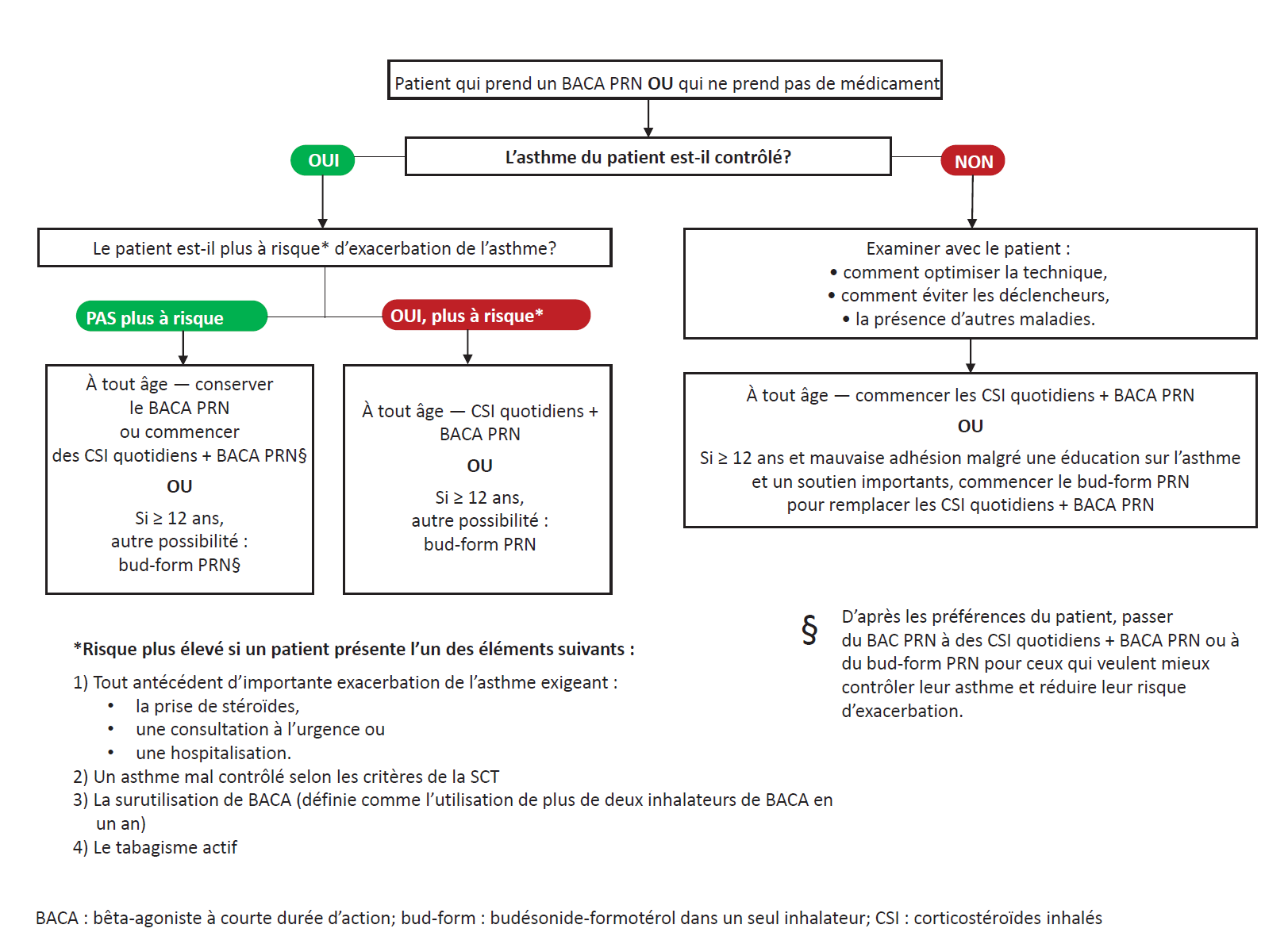
La préférence personnelle fait partie des facteurs décisionnels chez les jeunes atteints d’asthme très léger qui courent un plus faible risque d’exacerbation. Les personnes de tout âge peuvent continuer de prendre un BACA PRN ou passer à des CSI quotidiens + BACA PRN selon des données probantes de qualité modérée indiquant que les CSI quotidiens + BACA PRN améliorent le contrôle de l’asthme et réduisent le risque d’exacerbation par rapport à un BACA PRN seul. Dans ce contexte, cependant, les données probantes faisant foi d’avantages plutôt que d’inconvénients éventuels (tels que le coût, le fardeau du traitement et les méfaits) sont moins évidentes. Une légère diminution du taux de croissance a été constatée chez les enfants de cinq à 15 ans qui prenaient des CSI au quotidien, mais selon des études à plus long terme, ce traitement n’a aucune répercussion sur la croissance, sinon très peu (une diminution maximale de un à deux centimètres sur la taille définitive). Le budésonide-formotérol (bud-form) PRN fait partie des possibilités thérapeutiques chez les jeunes de 12 ans ou plus qui courent un plus faible risque d’exacerbation de l’asthme. En effet, les données chez les adultes démontrent que ce médicament favorise une baisse des exacerbations et un meilleur contrôle de l’asthme que la prise d’un BACA PRN seul, mais une moins bonne amélioration du contrôle de l’asthme et de l’inflammation qui s’y associe que les CSI au quotidien. Le bud-form PRN n’est pas recommandé chez les enfants de moins de 12 ans, car il n’a pas encore été étudié dans ce groupe d’âge.
Même si le bud-form PRN est une option pour certains, les CSI ne sont pas homologués pour un usage PRN au Canada. La SCT ne recommande pas la stratégie préconisée par d’autres lignes directrices[5], c’est-à-dire la prise d’une dose de CSI conjointement à celle de BACA, sauf dans le cadre d’une stratégie d’atténuation des méfaits chez les adultes de 18 ans ou plus.
Quelles sont les possibilités de traitement pharmacologique en cas d’asthme léger?
La prise quotidienne de CSI demeure le traitement de première ligne de l’asthme léger (figure 1), les données probantes continuant de démontrer que celui-ci est mieux contrôlé par la prise de CSI quotidiens et de BACA PRN (plutôt que par la prise d’un BACA PRN seul), y compris chez les enfants d’âge préscolaire.
Comme traitement de deuxième ligne pour remplacer la prise quotidienne de CSI, les lignes directrices sur l’asthme publiées par le SCT en 2021 prévoient toujours la possibilité de prescrire un antagoniste des récepteurs des leucotriènes (ARLT) au quotidien aux personnes de tout âge qui ne peuvent ou ne veulent pas prendre de CSI au quotidien. Toutefois, jusqu’à 16 % des patients qui commencent à prendre des ARLT présentent des effets secondaires neuropsychiatriques, notamment l’irritabilité, l’agressivité, l’anxiété et les troubles du sommeil.
Chez les adolescents de 12 ans ou plus atteints d’un asthme léger, les lignes directrices de la SCT préconisent la prise de bud-form PRN de préférence à une faible dose de CSI au quotidien conjuguée à un BACA PRN, mais seulement s’ils n’adhèrent pas au traitement quotidien de CSI malgré une éducation et un soutien importants.
Le bud-form n’est offert que sous forme d’inhalateur à poudre sèche, et les cliniciens devraient s’assurer que le dispositif est bien utilisé, c’est-à-dire au moyen d’une inhalation continue, forte et profonde pour que le médicament sorte du dispositif. L’inhalateur de 200 mcg-6 mcg est homologué comme médicament PRN seulement chez les adolescents de 12 ans et plus (une bouffée PRN, jusqu’à concurrence de six bouffées en une seule occasion, ou huit bouffées par jour). Les cliniciens devraient savoir que les assurances maladies complémentaires et les régimes d’assurance maladie provinciaux ou territoriaux procurent une couverture variable.
La prise de corticostéroïdes inhalés à court terme est-elle conseillée chez les enfants atteints d’asthme?
L’utilisation intermittente de CSI à l’apparition de symptômes d’asthme, généralement pendant une période de dix à 14 jours, demeure courante malgré les recommandations de longue date contre cette stratégie (4) . L’utilisation intermittente de CSI est attrayante pour diverses raisons, y compris 1) la facilité d’adhérer au traitement, qui dépend des symptômes (plutôt que d’une dose quotidienne); 2) la perception selon laquelle un enfant sans symptômes ne présente pas une maladie active et 3) la crainte des effets secondaires des CSI. De plus, de récentes lignes directrices internationales, qui préconisaient de ne pas utiliser de BACA PRN seuls mais de les conjuguer avec des CSI au besoin, peuvent avoir créé une certaine confusion quant à la meilleure stratégie à retenir, c’est-à-dire l’administration intermittente ou continue de CSI chez les enfants atteints d’un asthme léger ou très léger.
Les récentes lignes directrices de la SCT ne recommandent pas le traitement intermittent par des CSI de préférence à des BACA PRN au début d’une perte de contrôle aiguë de l’asthme. Elles préconisent plutôt la prise quotidienne de CSI chez la plupart des enfants asthmatiques. Cette stratégie repose sur des données probantes qui convergent pour démontrer une diminution des exacerbations, un meilleur contrôle de l’asthme et une amélioration de la fonction pulmonaire grâce à la prise de CSI au quotidien plutôt qu’à celle de BACA PRN[1]. Les données probantes sur les avantages des CSI incluent également un plus grand nombre de jours de contrôle de l’asthme et une moins grande utilisation des bêta-agonistes grâce à leur usage régulier plutôt qu’à leur usage intermittent « au besoin »[4].
Une controverse a surgi au sujet de l’utilisation intermittente des CSI en 2020, à la publication des recommandations du National Heart, Lung, and Blood Institute . L’organisme appuyait de courts traitements de stéroïdes inhalés PRN chez les enfants d’âge préscolaire (p. ex., sous forme de budésonide en nébulisation) dès l’apparition de symptômes d’infection virale des voies respiratoires supérieures, s’ils étaient asymptomatiques entre les épisodes de respiration sifflante[5] . Les études qui démontraient une diminution des exacerbations grâce à de courts traitements de CSI avaient toutes été effectuées à l’aide de très fortes doses de stéroïdes inhalés (p. ex., 2 grammes de budésonide par jour, 1 500 microgrammes de propionate de fluticasone par jour). La fréquence des symptômes d’infection des voies respiratoires supérieures chez les enfants d’âge préscolaire est associée au risque d’administrer des doses de CSI plus élevées que nécessaire pour contrôler les symptômes, ce qui accroît le risque d’événements indésirables liés aux stéroïdes. La SCT ne recommande pas cette approche.
Pour contribuer aux pratiques exemplaires, consulter les sources suivantes :
- Pour les dispensateurs de soins : Un résumé des lignes directrices sur l’asthme de la SCT et un résumé visuel des médicaments contre l’asthme offerts au Canada, qui peuvent être consultés dans le site Web de la SCT, en anglais.
- Pour les parents et les patients : Un document sur l’asthme, qui contient une foire aux questions, peut être téléversé gratuitement du site Web Soins de nos enfants de la SCP.
- Pour les patients de 12 ans et plus atteints d’un asthme léger : Un outil de soutien à la décision pour le patient et sa famille, largement validé pour les adultes, dans le système électronique de gestion de l’asthme, en anglais.
Remerciements
Le comité de la pédiatrie communautaire, le comité de la pharmacologie et le comité directeur de la section des allergies de la Société canadienne de pédiatrie ont révisé le présent point de pratique, de même que des membres de la Société canadienne de thoracologie
COMITÉ DIRECTEUR DE LA SECTION DE LA SANTÉ RESPIRATOIRE DE LA SOCIÉTÉ CANADIENNE DE PÉDIATRIE (2022)
Membres de la direction : Estelle Chétrit MD (président désignée), Amy Glicksman MD (secrétaire-trésorière), Connie Yang MD (présente sortante), Zofia Zysman-Colman MD (présidente)
Auteurs principaux : Connie Yang M. Sc. MD, Zofia Zysman-Colman MD, Estelle Chétrit MDCM MBA, Anne Hicks M. Sc. Ph.D. MD, Joseph Reisman MD MBA, Amy Glicksman MD
Références
2 Ducharme FM, Dell SD, Radhakrishnan D et coll. Le diagnostic et la prise en charge de l’asthme chez les enfants d’âge préscolaire : document de principes de la Société canadienne de thoracologie et de la Société canadienne de pédiatrie. Can Respir J 2015;22(3):135-43. doi : 10.1080/24745332.2021.1877043. https://cps.ca/fr/documents/positios.o.sthme-chez-les-enfants-d-age-prescolaire
3 Yang CL, Hicks EA, Mitchell P et coll. 2021 Canadian Thoracic Society Guideline – A focused update on the management of very mild and mild asthma. Can J Respir Crit Care Sleep Med 2021;5(4):205-45. doi : 10.1080/24745332.2021.1877043. https://cts-sct.ca/wp-content/uploads/2021/02/FINAL-CTS_Very-Mild-and-Mild-Asthma-CPG.pdf (consulté le 21 mars 2023)
4 Lougheed MD, Lemiere C, Ducharme FM et coll. Mise à jour des lignes directrices 2012 de la Société canadienne de thoracologie : le diagnostic et la prise en charge de l’asthme chez les enfants d’âge préscolaire les enfants et les adultes – Résumé consensuel. Can Respir J 19(6):e81-8. doi : 10.1155/2012/214129.
5 Cloutier MM, Baptist AP, Blake KV et coll. 2020 Focused Updates to the Asthma Management Guidelines: A Report from the National Asthma Education and Prevention Program Coordinating Committee Expert Panel Working Group. J Allergy Clin Immunol 2020;146(6):1217-70. doi : 10.1016/j.jaci.2020.10.003.
Avertissement : Les recommandations du présent document de principes ne constituent pas une démarche ou un mode de traitement exclusif. Des variations tenant compte de la situation du patient peuvent se révéler pertinentes. Les adresses Internet sont à jour au moment de la publication.
Mise à jour : le 21 mars 2024

