Document de principes

La prévention des blessures chez les enfants et les adolescents : une démarche de santé publique
Affichage : le 2 novembre 2012
Auteur(s) principal(aux)
Natalie L Yanchar, Lynne J Warda, Pamela Fuselli, Société canadienne de pédiatrie, Comité de prévention des blessures
Résumé
La majorité des blessures dont sont victimes les enfants et les adolescents sont évitables. Le présent document de principes contient des renseignements généraux, des conseils et une déclaration d’engagement à l’égard de la prévention des blessures au Canada. Il sert de base sur laquelle construire en s’attardant d’abord aux définitions, à l’étendue et aux priorités en matière de prévention des blessures. Il contient également une description du fardeau et du profil des blessures non intentionnelles, de même que les principes d’interventions de prévention efficaces et renferme une liste de ressources en vue d’obtenir des données et de l’information probante. Enfin, le présent document de principes peut être utilisé pour la défense généralisée de la prévention des blessures.
La définition de blessure
Une blessure se définit comme un dommage physique qui se produit lorsque le corps humain est soumis à une énergie supérieure au seuil de la tolérance physiologique ou qui entraîne une carence en un ou plusieurs éléments vitaux, tels que l’oxygène.[1] Les termes « intentionnel » et « non intentionnel » dénotent si une blessure visait ou non à blesser la victime.[2] Les blessures intentionnelles incluent le suicide et l’automutilation, l’homicide, l’agression, l’abus ou la négligence faite aux enfants. Le présent document de principes traitera des blessures non intentionnelles.
Le fardeau mondial
En 1990, 10 % des 51 millions de décès de par le monde étaient attribuables à des blessures.[3] On projette que d’ici 2020, ce chiffre passera à 8,4 millions par année, ce qui fera des blessures la principale cause unique de perte d’années de vie en bonne santé, notamment chez les enfants et les jeunes adultes.[4],[5] D’après le rapport mondial de l’Organisation mondiale de la santé (OMS) sur la prévention des blessures chez les enfants, publié en 2008, environ 950 000 enfants de 17 ans et moins ont été tués par une blessure en 2004, et 87 % de ces blessures étaient causées par un incident non intentionnel et potentiellement évitable.[1] Les blessures sont décrites comme la maladie négligée de la société moderne[6], une épidémie invisible et le principal problème de santé publique en Amérique du Nord de nos jours.[7]
Puisque les blessures demeurent la principale cause de décès et d’invalidité chez les enfants et les adolescents, il faut intégrer la prévention aux stratégies de santé infantile. D’après l’OMS, si les pays à revenu élevé adoptaient des programmes mettant en œuvre des interventions à l’efficacité démontrée qui tiennent compte de la vulnérabilité particulière des enfants, on pourrait sauver plus d’un millier de vies d’enfants chaque jour.[1] Il y a quelques dizaines d’années, certains pays ont commencé à adopter des politiques et une infrastructure rigoureuses en matière de prévention des blessures (PB), et ils présentent désormais les taux de blessures les plus faibles dans le monde. La Suède en est un exemple souvent cité. Si, de 1991 à 1995, le Canada avait présenté le même taux de blessures qu’en Suède[1]:
-
1 233 enfants ne seraient pas morts,
-
de 23 000 à 50 000 enfants n’auraient pas été hospitalisés,
-
plus de 250 000 enfants n’auraient pas eu à se rendre à l’urgence.
Des données et des recherches solides s’imposent pour préparer des interventions efficaces en PB. Pourtant, de nombreux pays à faible revenu et à revenu moyen ne disposent pas des systèmes de surveillance nécessaires pour déterminer les secteurs prioritaires et les groupes à haut risque, tandis que d’autres, dont les systèmes sont bien établis, ne disposent pas de données assez précises pour étayer des interventions efficaces.[1]
Le fardeau des blessures au Canada
Au Canada, les blessures sont la principale cause de décès, non seulement chez les enfants, mais chez tous les Canadiens de un à 44 ans. Elles se classent au quatrième rang des causes de décès tout âge confondu et sont la principale cause d’années potentielles de vie perdues (APVP) avant 70 ans.[8],[9] Les blessures non intentionnelles, notamment, sont la principale cause d’APVP au Canada et une importante cause d’hospitalisation.[10],[11] Les peuples autochtones, les personnes qui habitent en milieu rural, les enfants et les adolescents, et notamment les jeunes hommes, sont particulièrement vulnérables aux blessures.
Examinons quelques faits étonnants au sujet des blessures :
-
Entre 1994 et 2003, environ 390 enfants canadiens de 14 ans et moins sont décédés de blessures non intentionnelles chaque année, tandis que 25 500 autres ont été hospitalisés.[9]
-
En 2004, les blessures subies par des Canadiens ont coûté 19,8 milliards de dollars en soins de santé et en perte de productivité, dont 16,0 milliards de dollars pour des causes non intentionnelles. De cette somme, près de trois milliards de dollars étaient imputables à des chutes et à des blessures liées aux déplacements dont ont été victimes des enfants et des adolescents entre la naissance et 19 ans.[11]
Les causes de blessures dont sont victimes les enfants et les adolescents au Canada varient selon l’âge en raison de nombreux facteurs, y compris le développement de l’enfant et l’exposition aux dangers. Les trois principales causes de décès liés à des blessures sont les collisions d’automobile (17 %), la noyade (15 %) et les entraves à la respiration (11 %) (12) (tableau 1). Les chutes sont la principale cause d’hospitalisations (37 %), tandis que toutes les autres causes de blessures représentent moins de 10 % des hospitalisations (tableau 2).[13]
TABLEAU 1: Les principales causes de décès découlant de blessures non intentionnelles en 2007, par groupe d’âge
TABLEAU 2: Les principales causes d’hospitalisations découlant de blessures non intentionnelles en 2008–2009, par groupe d’âge
Les concepts généraux d’épidémiologie et de prévention des blessures
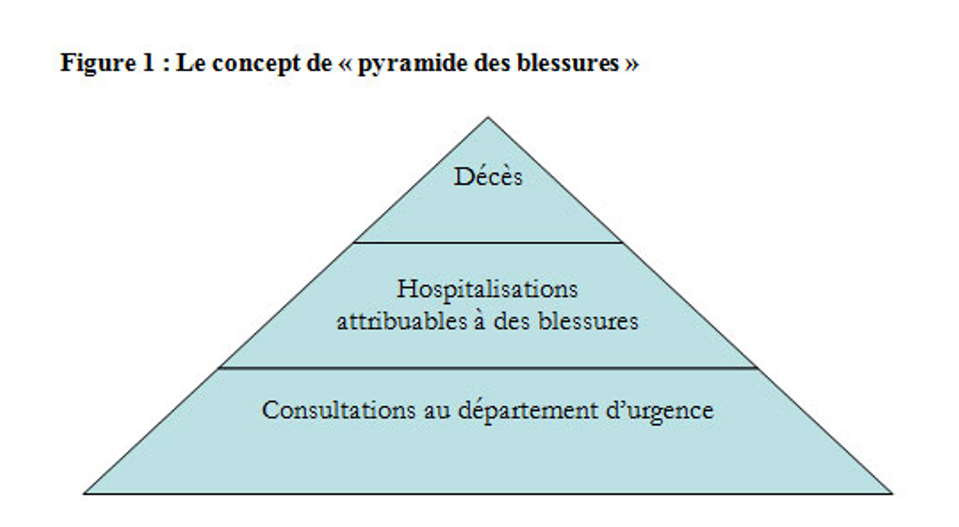
La « pyramide des blessures »
La pyramide des blessures (figure 1) désigne l’incidence et le taux de gravité des blessures en se reportant à une relation générale entre les décès par blessures, les hospitalisations et les consultations au département d’urgence. Le ratio exact entre les décès, les hospitalisations et les consultations à l’urgence varie selon le mécanisme de blessure et la population à l’étude. Cependant, en termes généraux, pour chaque victime d’un décès par blessure, de nombreuses autres subissent des blessures graves, mais non mortelles.[14]
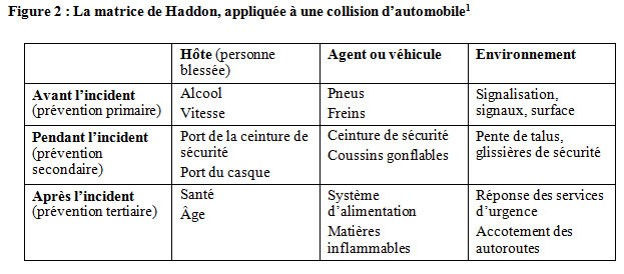
La matrice de Haddon
En 1949, John Gordon a démontré que les blessures résultent d’interactions néfastes entre l’hôte, le vecteur de la maladie et l’environnement.[15] Plus tard, William Haddon a proposé d’examiner ces entités lors de chacune des trois phases temporelles d’une blessure : avant l’incident, pendant la blessure même et après l’incident. Il a produit une matrice de neuf cellules interreliant les phases et les facteurs, à partir desquels on peut élaborer diverses stratégies pour prévenir ou contrôler les blessures (figure 2).[16]
Le besoin de prévention
La fréquence, la gravité et le potentiel d’incapacité permanente et de décès, de même que les coûts économiques importants qui s’y rattachent, font des blessures un grave problème de santé et un problème de santé publique majeur au Canada. Étant donné les coûts de santé à la hausse et le fait que de nombreuses victimes de blessures s’en tirent mal malgré un traitement optimal, la prévention est sans aucun doute la meilleure démarche pour réagir à ce fardeau. À l’instar de la vaccination, la prévention des blessures a le potentiel de s’inscrire parmi les plus grandes réalisations de santé publique du XXIe siècle. Les décès et le taux d’invalidité liés aux blessures ont considérablement diminué depuis quelques années, une tendance qui peut être attribuée à l’efficacité des interventions en matière de PB, à une diminution de l’exposition aux risques, à de meilleurs soins des traumatismes ou à une combinaison de ces éléments. Entre 1994 et 2003, le taux de décès global attribuable à des blessures chez les enfants du Canada a chuté de 37 %, et le taux d’hospitalisation, de 34 %.[9] Plus précisément, pendant la même période, les décès et le taux d’hospitalisation d’occupants de véhicules automobiles de 0 à 14 ans ont fléchi de 46 %.[9] Une meilleure conception, les lois sur le port de la ceinture de sécurité ainsi que leur mise en vigueur et le marketing social se voient largement attribuer le mérite d’avoir accru le taux d’utilisation de la ceinture de sécurité et de sièges d’appoint, sauvant ainsi des milliers de vies.[17] Pourtant, malgré ces mesures et d’autres également, les blessures demeurent la première cause de décès chez les Canadiens de moins de 45 ans.[8]
Les collisions d’automobile sont la principale cause de décès liés à des blessures au Canada : on estime que 68 enfants de 14 ans et moins sont tués et que 880 autres sont gravement blessés chaque année.[17] Les principaux facteurs responsables des collisions graves et fatales demeurent la vitesse, la conduite avec les facultés affaiblies et l’absence de dispositif de retenue. Ces variables sont également les secteurs prioritaires actuels pour la sécurité routière, et plusieurs initiatives probantes sont axées sur le marketing et la vente d’alcool, les lois sur la conduite avec les facultés affaiblies et leur mise en vigueur, les campagnes pour réduire la vitesse et la mise en application des lois sur les dispositifs de retenue.[18]
Malheureusement, certaines stratégies de prévention démontrées demeurent sous-utilisées. Bien utilisé, le siège d’appoint réduit le risque de décès de 71 % chez les nourrissons et de 54 % chez les enfants de un à quatre ans, et le risque d’hospitalisation de 67 % chez les enfants de quatre ans et moins.[19],[20] Les sièges rehausseurs procurent une protection supplémentaire de 59 % aux jeunes enfants par rapport à la seule ceinture de sécurité.[21] Pourtant, on estime que de 44 % à 81 % des sièges d’appoint sont mal utilisés et que près des trois quarts des enfants canadiens de quatre à neuf ans n’utilisent pas de siège rehausseur.[22]–[25] Une récente analyse d’enfants passagers ayant subi de graves blessures liées aux collisions d’automobile a révélé que 92 % des nourrissons, 74 % des tout-petits et 96 % des enfants d’âge scolaire n’étaient pas retenus de manière convenable au moment de l’accident.[26] S’ajoute à ce problème le fait que les provinces et les territoires n’obligent pas tous l’utilisation des sièges d’appoint et des sièges rehausseurs chez les nourrissons et les jeunes enfants et que les pratiques exemplaires ne sont pas toutes harmonisées.[27] Il est impératif que l’ensemble des provinces et des territoires du Canada adopte des lois pour respecter les pratiques exemplaires, afin de protéger ces usagers de la route vulnérables.
Le port du casque de vélo est une autre stratégie de prévention des blessures à l’efficacité démontrée qui n’est pas adoptée partout au Canada. Le crâne humain peut éclater en cas d’impact de seulement 7 km/h à 10 km/h, mais d’ordinaire, les jeunes cyclistes circulent à une vitesse moyenne de 11 km/h à 16 km/h.[28],[29] Les traumatismes crâniens sont la principale cause de grave blessure chez les enfants à vélo, ce qui représente 29 % de toutes les hospitalisations liées au vélo.[9] Un casque bien ajusté protège la tête en absorbant la force d’une collision ou d’une chute, ce qui réduit de jusqu’à 88 % le risque de traumatisme crânien.[30],[31] On pourrait prévenir jusqu’à quatre traumatismes crâniens sur cinq si chaque cycliste portait un casque.
Il est essentiel de promouvoir le port du casque de vélo. Au Canada, le taux de traumatismes crâniens chez les cyclistes enfants et adolescents est d’environ 25 % plus faible dans les territoires de compétence qui possèdent des lois sur le port du casque que dans ceux qui n’en possèdent pas.[32] Pourtant, le port du casque n’est toujours pas devenu la norme partout au Canada, notamment chez les enfants plus âgés et les adultes. Une enquête menée par SécuriJeunes Canada en 2002 a démontré que seulement 45 % des enfants de 11 à 14 ans portaient un casque de vélo.[33] L’ensemble des provinces et des territoires doit adopter des lois complètes sur le port du casque de vélo à tout âge, parce que, grâce à l’exemple des adultes, les enfants et les adolescents respectent la réglementation davantage.[32]
La Société canadienne de pédiatrie a publié plusieurs documents de principes probants sur d’autres politiques de PB, comme le respect obligatoire de normes dans les terrains de jeux, l’utilisation obligatoire du casque de ski et de planche à neige et l’interdiction aux enfants et aux adolescents de conduire des VTT et des motoneiges. Les provinces et les territoires doivent harmoniser leurs politiques et législations avec les recommandations de pratiques exemplaires.
Un cadre de santé en population pour contrôler les blessures
Un cadre de santé en population tient compte du fait que divers facteurs, touchant divers niveaux (individuel, familial, communautaire), influent sur la santé. Soulignons le statut social, le revenu, l’environnement physique, les facteurs biologiques et génétiques, les pratiques personnelles de santé, le comportement et l’environnement culturel et social. Il faut tenir compte de ces variables lorsqu’on élabore et qu’on évalue des stratégies de PB.
Le sexe
Chez les enfants canadiens de 14 ans et moins, la proportion de décès et d’hospitalisations par blessure non intentionnelle selon le sexe est de 63 % de garçons et de 37 % de filles.[13] D’après des données probantes, les garçons subissent plus de blessures que les filles à compter de l’âge de deux ans. Certaines théories sur les différences de blessures selon les sexes portent sur les différences potentielles de prédisposition, telles qu’une plus grande impulsivité et un plus fort taux d’activités chez les garçons. D’autres théories s’attardent sur la socialisation. En effet, les parents ont tendance à traiter les garçons différemment à l’égard de la prise de risque pendant le jeu : les garçons sont plus encouragés à prendre des risques, tandis que les filles se font dire de faire attention.[34] Ainsi, les garçons prennent plus de risques que les filles et évaluent le risque différemment.[34] Ils sont également plus susceptibles que les filles d’attribuer leurs blessures à la malchance qu’à leurs choix comportementaux, c’est-à-dire qu’une blessure est moins susceptible de les empêcher de reproduire un comportement à risque.[34] Chez les jeunes enfants (tout-petits, enfants d’âge préscolaire), les garçons doivent être plus supervisés que les filles, et ils résistent davantage que les filles à s’éloigner d’une activité de prise de risque qui les intéresse.[34]
Les enfants et adolescents autochtones
Les blessures sont la principale cause de décès chez les enfants et adolescents autochtones. Au sein des peuples des Premières nations, 26 % de tous les décès sont causés par des blessures, par rapport à 6 % dans la population générale du Canada.[35] Près d’un enfant des Premières nations de moins de 12 ans sur cinq ayant participé à l’Enquête régionale longitudinale sur la santé des Premières nations (ERS) 2002-2003 avait subi au moins une blessure assez grave pour consulter un médecin au cours de l’année précédente, par rapport à 10 % de leurs homologues de la population générale.[36] Chez les adolescents de 12 à 17 ans, 49,5 % des adolescents des Premières nations ont déclaré avoir été victimes de blessures ayant nécessité un traitement, soit plus de deux fois le taux observé sur la scène nationale.[36] Les taux d’invalidité au sein des Premières nations s’établissent à 31 %, le double du taux national, et une forte proportion est attribuable aux blessures.[37] Dans un récent document de principes de la SCP sur les blessures au sein de cette population, on fait ressortir leur exposition plus élevée et multifactorielle aux risques à cause de leur lieu de résidence en région éloignée, de la distance nécessaire pour accéder à une évaluation et un traitement médical, des caractéristiques de leur logement, de la consommation abusive d’alcool et de drogues et de la pauvreté. Certaines interventions de PB ont été élaborées et évaluées dans certaines communautés des Premières nations, mais il faut envisager d’y apporter des modifications pour les implanter ailleurs et pour mettre en œuvre d’autres types de stratégies.[38],[39]
Les milieux ruraux ou urbains
Les travailleurs agricoles canadiens affrontent plus de dangers en milieu de travail que leurs homologues qui occupent de nombreux autres emplois. En moyenne, 12 enfants de moins de dix ans sont tués chaque année et 110 sont hospitalisés en raison de blessures subies sur une ferme.[40] Les garçons en milieu agricole sont de trois à quatre fois plus susceptibles d’être victimes d’une grave blessure que les filles.[40] Les enfants plus jeunes sont supervisés sur les lieux de travail, tandis que les plus vieux participent souvent aux travaux de la ferme. De nombreux enfants et adolescent des milieux ruraux et éloignés utilisent également des véhicules hors route comme les véhicules tout-terrains (VTT) pour le travail, les déplacements et les loisirs.[27] Certains utilisent du matériel agricole dès un très jeune âge. Il existe des lignes directrices liées à l’âge et au développement sur les tâches agricoles adaptées aux enfants, mais leur diffusion et leur intégration sont limitées au Canada.[41],[42]
La situation socio-économique
Le lien entre la situation socio-économique et les issues de santé constitue un thème récurrent dans les publications épidémiologiques, y compris en ce qui a trait aux blessures. Les données croissantes selon lesquelles une situation sociale et économique élevée s’associe à une meilleure santé ont incité la plupart des chercheurs à conclure que ces facteurs sont des déterminants fondamentaux de la santé.[43] Les gradients socio-économiques s’associent aux risques de chutes, de brûlures, de blessures causées par une collision d’automobile, d’empoisonnements et de blessures intentionnelles comme les agressions et les homicides. Cependant, très peu de recherches portent sur les interventions efficaces pour réduire les risques associés à ces lacunes.[44],[45]
Les principes de prévention des blessures
Les chercheurs estiment qu’il est possible de prévenir plus de 90 % des blessures non intentionnelles. De toute évidence, il est nécessaire de mener des recherches plus complètes sur les blessures. Pourtant, si les stratégies connues de PB étaient entièrement mises en œuvre, on estime que le fardeau des blessures pourraient diminuer de jusqu’à 40 %. Les stratégies qui consistent à combiner des efforts, soit l’éducation, les changements de conception et d’environnement ainsi que la législation et sa mise en vigueur, sont celles qui réussissent le mieux.[46]
Les meilleures stratégies de prévention des blessures
Selon la théorie de PB, une démarche en santé publique à plusieurs niveaux, qui vise conjointement et de manière détaillée l’éducation, la législation et la mise en vigeur ainsi que la conception, constitue la stratégie de prévention la plus efficace.[14] Les interventions doivent inclure des éléments à la fois actifs et passifs. L’éducation se rapporte à une plus grande sensibilisation du public envers les blessures à haut risque ainsi qu’aux pratiques exemplaires pour favoriser l’adoption volontaire de comportements plus sécuritaires. La mise en vigueur désigne l’établissement et la mise en application de règlements, de lois et de politiques publiques en matière de sécurité, qui font la promotion de la réduction des risques de blessures (p. ex., lois sur la circulation routière). La conception fait référence à la création de produits et d’environnements plus sécuritaires (p. ex., véhicules, routes).[14] Les mesures actives exigent des actions conscientes prises en vue de prévenir ou de réduire au minimum le risque de blessures, telles que le port de la ceinture de sécurité ou du siège rehausseur. Les mesures passives n’exigent pas d’actions pour prévenir les blessures et sont souvent plus efficaces dans des situations où les mesures actives sont moins fiables et appliquées de manière erratique. Les mesures passives incluent les coussins gonflables et la protection contre les impacts externes dans les automobiles, les détecteurs de fumée dans les domiciles, les systèmes d’extincteur automatique à eau dans les édifices et la réglementation de l’industrie pour garantir des produits plus sécuritaires.[14]
La surveillance et la recherche liées à la prévention des blessures
Dans bien des pays, les qualités de chef, la coordination et le soutien soutenu des infrastructures ont contribué à accumuler des gains importants dans la lutte contre les blessures.[8] En 2001, l’UNICEF a classé le Canada 18e sur les 26 pays de l’Organisation de coopération et de développement économiques en matière de taux de blessures chez les enfants. Au Canada, le taux est environ deux fois plus élevé que celui de la Suède, qui se classe au premier rang.[37]
Une prévention et un contrôle efficaces des blessures exigent un système de surveillance complet et intégré qui peut permettre de surveiller les blessures avec efficacité et de colliger des données essentielles sur les circonstances des blessures, y compris les mécanismes, les causes, les facteurs de risque, les modalités de traitement et les issues.[37] Cependant, la collecte de données à jour sur les blessures demeure fragmentée au Canada et provient de diverses sources (p. ex., les policiers, les pompiers, les bureaux des coroners et le système de santé). L’incapacité de lier diverses bases de données et la présence de lacunes dans les principaux éléments de données ont fait d’une surveillance plus complète un fondement nécessaire pour profiter au maximum des possibilités de recherche et pour élaborer des stratégies efficaces en vue de lutter contre les blessures.
Les recherches demeurent la pierre angulaire de prises de décision probantes en santé. Pour lutter avec efficacité contre les blessures au Canada, il faudra d’autres données probantes pour déterminer le fardeau et le besoin, les causes et les facteurs de risque, de même que l’efficacité et la prestation optimale d’interventions précises. Les recherches doivent porter sur les blessures dans un contexte de santé publique, y compris des associations et des interactions avec les déterminants sociaux de la santé.[37] Cependant, le financement des recherches sur les blessures ne concorde pas avec les besoins. Même si les blessures se classent au quatrième rang des processus pathologiques entraînant un fardeau économique au Canada, les dépenses affectées aux recherches sur des stratégies de PB se classent au quinzième rang.[8] Le Canada doit faire des investissements plus stratégiques pour s’assurer que son bien le plus précieux, les enfants et les adolescents, grandissent en santé, en sécurité, et de manière qu’ils réalisent leur plein potentiel.
Si on veut adopter des stratégies efficaces pour réduire les blessures, il faut mener des recherches détaillées et une variété de démarches probantes liées aux interventions.
Les possibilités d’action
Les blessures évitables imposent un lourd fardeau social et économique aux Canadiens, y compris les dépenses de santé, l’invalidité, la perte de productivité, les temps d’attente à l’hôpital et les autres coûts.[11] De nombreuses solutions démontrées, telles que l’éducation, la mise en vigueur du port du casque de vélo à tout âge et de dispositifs de retenue pour enfants dans les voitures, se révèlent d’une extrême rentabilité mais demeurent sous-utilisées. Les issues à long terme des stratégies efficaces pour lutter contre cette épidémie sont inestimables.
Le Canada doit investir dans la prévention des blessures afin d’améliorer la collaboration et la coordination des efforts, de la recherche au transfert du savoir puis à la pratique, et de renforcer les liens entre les organismes et les partenaires du milieu de la PB, qu’ils se situent sur la scène fédérale, provinciale, territoriale ou régionale. Une stratégie à long terme s’impose, qui sera à la fois complète, durable et dotée de ressources adéquates.[37]
Même si certains territoires de compétence disposent de centres consacrés à la PB, d’autres provinces et territoires ne possèdent pas ce type de coordination, de soutien financier et la disponibilité des ressources. Les risques de blessures ne changent pas, quel que soit le territoire de compétence, et puisqu’ils constituent un problème de santé, ils exigent un investissement pertinent de la part de la santé publique à tous les échelons du gouvernement. Cette action doit comprendre un engagement vers des réductions ciblées des taux de blessures dans l’ensemble du spectre des causes de blessures pour tous les Canadiens. Une stratégie pancanadienne de PB s’impose, comportant des politiques qui tirent profit des assises actuelles en matière de PB et qui sont orientées par des intervenants et des partenaires ayant des compétences dans cette priorité en santé publique.
Recommandations
Les professionnels de la santé et tous les échelons du gouvernement doivent collaborer pour réduire le fardeau des blessures chez les enfants et les adolescents au Canada, comme suit :
-
Investir dans une stratégie pancanadienne de prévention des blessures (PB) qui inclut des qualités de chef, la coordination des politiques, la recherche, la surveillance, l’éducation publique et le marketing social.
-
Soutenir l’élaboration d’un organisme national de PB pour contribuer à la mise en œuvre de cette stratégie et à la coordination des activités de PB par des intervenants de tout le pays.
-
Éduquer le public quant au risque de blessures et influer sur le changement de comportement par le marketing social et les programmes scolaires.
-
Influencer et mettre en œuvre les pratiques exemplaires, les législations et politiques probantes qui appuient la PB, qui sont harmonisées dans tous les territoires de compétence et qui portent sur les déterminants sociaux de la santé associés au risque de blessures (p. ex., consommation abusive d’alcool et de drogues).
-
Assurer la mise en vigueur des lois et règlements en matière de PB.
-
Créer des environnements supervisés et plus sécuritaires, où les enfants et les adolescents vivent, apprennent, jouent et voyagent.
-
Soutenir et faire progresser la surveillance courante et nouvelle des blessures, y compris :
-
les blessures d’enfants non hospitalisés (p. ex., le Système canadien hospitalier d’information et de recherche en prévention des traumatismes, le Système national d’information sur les soins ambulatoires),
-
les patients traumatisés hospitalisés (p. ex., le Registre national des traumatismes),
-
les décès attribuables à des traumatismes (p. ex., la base nationale des décès des médecins légistes).
-
Soutenir et faire progresser des programmes de recherche courants et nouveaux en matière de PB.
Les praticiens de la santé devraient :
-
inclure la prévention des blessures dans leur pratique (p. ex., soutenir les connaissances sur les sièges d’auto et la sécurité à domicile dans les cours prénatals, les soins aux enfants en santé, les soins hospitaliers et la planification des congés);
-
prôner des politiques et des mesures locales et régionales en PB, tel qu’il est indiqué plus haut.
Ressources recommandées
Scène nationale
-
Société canadienne de pédiatrie : www.cps.ca
-
Programme canadien de surveillance pédiatrique : www.pcsp.cps.ca
-
SécuriJeunes Canada : www.securijeunescanada.ca
-
Pensez d’abord Canada : www.thinkfirst.ca/fr
-
Communautés sécuritaires Canada : communautessecuritaires.ca
-
Sauve-qui-pense (site en anglais) : www.smartrisk.ca
-
Canadian Collaborative Centres for Injury Prevention (CCCIP) : www.cccip.ca
-
Institut canadien de la santé infantile (ICSI) : www.cich.ca
-
Croix-Rouge canadienne : www.croixrouge.ca
-
Surveillance des blessures dans le secteur agricole au Canada (SBAC) : www.cair-sbac.ca
-
A Journey to the Teachings, Santé Canada : http://publications.gc.ca/site/fra/339983/publication.html
Scènes provinciales ou territoriales
-
Child Safety Link : www.childsafetylink.ca
-
Alberta Centre for Injury Control and Research (ACICR) : www.acicr.ca
-
British Columbia Injury Reporting and Prevention Unit (BCIRPU) : www.injuryresearch.bc.ca
-
Collaboration atlantique pour la prévention des blessures (CAPB) : http://acip.ca/
-
Saskatchewan Prevention Institute : www.preventioninstitute.sk.ca
Statistiques et recherche
-
Institut canadien d’information sur la santé (ICIS) : www.cihi.ca (cliquer sur « Français » dans le coin supérieur droit)
-
Système canadien hospitalier d’information et de recherche en prévention des traumatismes (SCHIRPT) : www.phac-aspc.gc.ca/injury-bles/chirpp/index-fra.php
-
Institut de recherche en santé du Canada (IRSC) : www.cihr-irsc.gc.ca
-
Statistique Canada : www.statcan.gc.ca
-
Injury Prevention Journal (IP) : http://ip.bmjjournals.com
-
Safety Lit : www.safetylit.org
Sites Web du gouvernement
-
Santé Canada : www.hc-sc.gc.ca
-
Agence de la santé publique du Canada (ASPC) : www.phac-aspc.gc.ca
-
Transports Canada : www.tc.gc.ca
Scène internationale
-
Organisation mondiale de la santé (OMS) : www.who.int/violence_injury_prevention/fr/index.html
-
Safe Kids Worldwide (SKWW) : www.safekids.org
-
International Society for Violence and Injury Prevention (ISVIP) : www.isvip.org
-
EuroSafe, European Association for Injury Prevention and Safety Promotion – European Child Safety Alliance : http://www.eurosafe.eu.com/
Remerciements
Le comité de la pédiatrie communautaire, le comité de la santé des Premières nations, des Inuits et des Métis et le comité d’une vie active saine et de la médecine sportive de la Société canadienne de pédiatrie ont révisé le présent document de principes, de même que le comité d’action pour les enfants et les adolescents de la SCP.
COMITÉ DE PRÉVENTION DES BLESSURES DE LA SCP
Membres : Claude Cyr MD; Brent E Hagel Ph. D.; I Barry Pless MD; Jeffrey W Scott MD; Natalie L Yanchar MD (présidente); Mitchell Zelman MD (représentant du conseil)
Représentants : Dominic Allain MD, section de la médecine d’urgence en pédiatrie de la SCP; Pamela Fuselli, SécuriJeunes Canada; Robin Skinner, Agence de la santé publique du Canada
Auteures principales : Natalie L Yanchar MD; Lynne J Warda MD (présidente sortante); Pamela Fuselli
Références
- World Health Organization World Report on child injury prevention. Décembre 2008: http://www.who.int/violence_injury_prevention/child/injury/world_report/report/en/index.html (consulté le 25 mai 2012)
- Christoffel KK, Scheidt PC, Agran PF, Kraus JF, McLoughlin E, Paulson JA Standard definitions for childhood injury research: Excerpts of a conference report. Pediatrics, 1992;89(6Pt 1):1033.
- Murray CJ, Lopez AD Mortality by cause for eight regions of the world: Global Burden of Disease Study. Lancet 1997;349(9061):1269–76.
- Murray CJ, Lopez AD Alternative projections of mortality and disability by cause 1990-2020: Global Burden of Disease. Lancet 1997;349(9064):1498–504.
- Murray CJ, Lopez AD éd. The Global Burden of Disease. Genève: OMS, Harvard School of Public Health, Banque mondiale, 1996.
- National Academy of Sciences. Accidental Death and Disability: The Neglected Disease of Modern Society. Washington DC: National Academy Press, 1996.
- National Academy of Sciences. Injury in America: A Continuing Public Health Problem. Washington, DC: National Academy Press, 1985.
- Fondation canadienne de la recherche sur les services de santé et Instituts de recherche en santé du Canada, Institut des services et des politiques de la santé, 2008. À l’écoute: Rapport final. http://www.chsrf.ca/Libraries/Listening_for_Direction/LfDIII-NRFinal_ENG_05_09_08.sflb.ashx (consulté le 25 mai 2012).
- SécuriJeunes Canada. Child & Youth Unintentional Injury: 1994–2003; 10 Years in Review. National Report 2006. http://www.mhp.gov.on.ca/en/prevention/injury-prevention/skc_injuries.pdf. (consulté le 25 mai 2012).
- Statistique Canada. Statistique de l’état civil – Base de données sur les décès, et Division de la démographie (estimations démographiques). Potential years of life lost, population aged 0 to 74, by selected causes of death and sex, Canada, provinces and territories, annual. http://www.communityaccounts.ca/SALandscape/1_8_pyll.htm#RANGE!TFtn (consulté le 6 juin 2012).
- Sauve-qui-pense, 2009. Le fardeau économique des blessures au Canada. http://www.smartrisk.ca/downloads/burden/Canada2009/EBI-Eng-Final.pdf (consulté le 25 mai 2012).
- Agence de la santé publique du Canada. Analysis of mortality data from Statistics Canada (non publié).
- Public Health Agency of Canada. Analysis of hospitalization data from the Canadian Institute for Health Information (unpublished).
- Razzak JA, Sasser SM, Kellermann AL Injury prevention and other international public health initiatives. Emerg Med Clin North Am 2005;23(1):85–98.
- Gordon JE The epidemiology of accidents. Am J Public Health 1949;39(4):504–15.
- Haddon W A logical framework for categorizing highway safety phenomena and activity. J Trauma 1972;12(3):193–207.
- Conseil canadien des administrateurs en transport motorisé. Programme canadien sur la protection des occupants (PCPO). 2010. Consulté en janvier 2012.
- Transports Canada. Objectifs de sécurité routière pour le Canada d’ici à 2010. Consulté en janvier 2012.
- Kahane C An evaluation of child passenger safety: The effectiveness and benefits of safety seats. Washington, DC: U.S. Department of Transportation. National Highway Traffic Safety Administration, 1986. Report No. 806 890: http://www.nhtsa.dot.gov/cars/rules/regrev/Evaluate/806890.html (consulté le 25 mai 2012).
- National Highway Traffic Safety Administration. Research note: revised estimates of child restraint effectiveness. Washington, DC: U.S. Department of Transportation. National Highway Traffic Safety Administration, 1996. Report No. 96. 855: www-nrd.nhtsa.dot.gov/Pubs/96855.pdf (consulté le 25 mai 2012).
- Durbin DR, Elliott MR, Winston FK Belt-positioning booster seats and reduction in risk of injury among older children in vehicle crashes. JAMA 2003;289(21):2835–40.
- Société canadienne de pédiatrie, comité de prévention des blessures. Le transport des nourrissons et des enfants dans les véhicules automobiles (auteure principale : Charmaine van Schaik). Paediatr Child Health 2008;13(4):321–7. http://www.cps.ca/en/documents/position/car-seat-safety (consulté le 14 septembre 2012)
- Margolis LH, Wagenaar AC, Molnar LJ Use and misuse of automobile child restraint devices. Am J Dis Child 1992;146(3):361–6.
- Morris SD, Arborgast KB, Durbin DR, Winston FK Misuse of booster seats Inj Prev 2000;6(4):28–4.
- Snowdon AW, Hussein A, Purc-Stevenson R, et al. Are we there yet? Canada's progress towards achieving road safety vision 2010 for children travelling in vehicles. Int J Inj Contr Saf Promot 2009;16(4):231–7.
- Chouinard A, Hurley R Towards the development of a national child restraint survey. Transport Canada. Conférence canadienne multidisciplinaire en sécurité routière XV. Fredericton, Nouveau-Brunswick, juin 2005.
- SécuriJeunes Canada. Lois provinciales et territoriales sur les sièges-auto et les sièges rehausseurs. http://www.safekidscanada.ca/Professionnels/Defense-des-interets/Documents/26963-CarSeatLaws_FR.pdf (consulté le 25 mai 2012).
- Thompson DC, Rebolledo V, Thompson RS, Kaufman A, Rivara FP Bike speed measurements in a recreational population: Validity of self reported speed. Inj Prev 1997;3(1):43–5.
- Coalition pour le port du casque cycliste. Comment organiser un projet communautaire. 1994.
- Thompson DC, Rivara FP, Thompson RS Helmets for preventing head and facial injuries in bicyclists. Cochrane Database Syst Rev 2000(2); CD001855.
- Attewell RG, Glase K, McFadden M Bicycle helmet efficacy: A meta-analysis. Accid Anal Prev 2001;33(3):345–52.
- Macpherson AK, To TM, Macarthur C, Chipman ML, Wright JG, Parkin PC Impact of mandatory helmet legislation on bicycle-related head injuries in children: A population-based study. Pediatrics 2002; 110(5):e60.
- SécuriJeunes Canada. National Bike Helmet Survey, 2002.
- Morrongiello BA, Dawber T Mothers’ responses to sons and daughters engaging in injury-risk behaviors on a playground: Implications for sex differences in injury rates. J Exp Child Psychol 2000;76(2):89–103.
- Santé Canada, Sécurité des Premières nations et des Inuits. Sécurité et prévention des blessures. http://www.hc-sc.gc.ca/fniah-spnia/promotion/injury-bless/index-eng.php (consulté le 25 mai 2012)
- Enquête régionale longitudinale sur la santé des Premières nations (ERS) 2002–2003. Results for Adults, Youth and Children Living in First Nations Communities. Le Centre de gouvernance de l’information des Premières nations, 2005. http://www.naho.ca
- Sauve-qui-pense, 2005. Ending Canada’s invisible epidemic: A strategy for injury prevention. http://www.smartrisk.ca/downloads/publications/NS-Eng.pdf (consulté le 25 mai 2012).
- Santé Canada, 2009. Profil statistique de la santé des Premières nations au Canada : Utilisation des services de santé dans l’Ouest canadien, 2000. http://www.hc-sc.gc.ca/fniah-spnia/pubs/aborig-autoch/2009-stats-profil-vol2/index-eng.php (consulté le 25 mai 2012).
- Société canadienne de pédiatrie, comité de la santé des Premières nations, des Inuits et des Métis. La prévention des blessures non intentionnelles chez les enfants et adolescents autochtones au Canada (auteure principale : Anna Banerji). Paediatr Child Health 2012;17(7):394: http://www.cps.ca/en/documents/position/unintentional-injuries-indigenous-children-youth (consulté le 14 septembre 2012).
- Surveillance des blessures dans le secteur agricole au Canada. Rapport abrégé – Blessures reliées au milieu agricole au Canada, 1990–2000. Consulté le 25 mai 2012.
- Marshfield Clinic Research Foundation. North American Guidelines for Children’s Agricultural Tasks. http://wwww.nagcat.org/nagcat (consulté le 28 mai 2012)
- Société canadienne de pédiatrie, comité de prévention des blessures. La prévention des blessures causées par des véhicules tout-terrains (auteure principale : Natalie Yanchar) Paediatr Child Health 2012;17(7): http://www.cps.ca/en/documents/position/preventing-injury-from-atvs (consulté le 14 septembre 2012).
- Scott K A lost decade: Income equality and the health of Canadians. Paper presented at the Social Determinants of Health Across the Life-Span Conference. Toronto, November 2002. Consulté le 28 mai 2012).
- Brownell MD, Derksen SA, Jutte DP, Roos NP, Ekuma O, Yallop L Socio-economic inequities in children’s injury rates: Has the gradient changed over time? Can J Public Health 2010;101(Suppl 3):S28–31.
- Laflamme L, Hasselberg M, Burrows S 20 years of research on socioeconomic inequality and children's unintentional injuries: Understanding the cause-specific evidence at hand. Int J Pediatr 2010;2010. pii:819687. Epub 2010 Jul 25.
- SécuriJeunes Canada. La sécurité des piétons : en faire une réalité. Guide à l’usage des collectivités. 2004.
Avertissement : Les recommandations du présent document de principes ne constituent pas une démarche ou un mode de traitement exclusif. Des variations tenant compte de la situation du patient peuvent se révéler pertinentes. Les adresses Internet sont à jour au moment de la publication.
Mise à jour : le 1 février 2024

