Point de pratique
La prise de décision entourant l’alimentation par sonde de gastrostomie chez les enfants ayant une atteinte neurologique : engager un dialogue efficace avec les familles
Affichage : le 11 mai 2018 | Reconduit : le 11 janvier 2024
Auteur(s) principal(aux)
Sanjay Mahant, Eyal Cohen, Katherine E Nelson, Peter Rosenbaum; Société canadienne de pédiatrie, Section de la pédiatrie hospitalière
Paediatr Child Health 2018, 23(3):214–219 
Résumé
Les enfants ayant une atteinte neurologique ne sont pas tous en mesure de s’alimenter de manière sécuritaire et suffisante par voie orale pour maintenir un état nutritionnel convenable. L’alimentation par sonde de gastrostomie (ASGS) est une intervention importante et souvent essentielle dans une telle situation. Cependant, bien des parents et des familles ont du mal à prendre la décision de passer à ce type d’alimentation. Le présent point de pratique aborde les raisons courantes qui expliquent ces conflits décisionnels chez les parents et traite des principaux aspects d’une vie sous ASGS. On y présente également un cadre de prise de décision partagée et l’approche de la Classification internationale du fonctionnement, du handicap et de la santé (CIF). On termine par des recommandations pratiques aux cliniciens afin de faire participer les familles au processus décisionnel menant à cette intervention qui change la vie.
Mots-clés : G-tube; ICF; Shared decision-making
Pour assurer ou compléter l’alimentation des enfants ayant une grave atteinte neurologique, l’insertion d’une sonde de gastrostomie (SGS) peut représenter une intervention médicale importante lorsque l’alimentation par voie orale n’est pas sécuritaire, est inadéquate ou est inefficace. Il n’existe pas d’essai aléatoire et contrôlé sur l’alimentation par sonde de gastrostomie (ASGS), mais les données tirées d’analyses systématiques d’études observationnelles révèlent que ce type d’alimentation peut améliorer l’état nutritionnel, tel que le démontre la prise de poids [1]. Des études prospectives associent l’utilisation de la SGS à d’autres avantages : moins d’hospitalisations et d’antibiotiques pour soigner des infections pulmonaires, moins de temps consacré à l’alimentation, moins d’inquiétudes au sujet de l’alimentation de la part des proches aidants, facilité à administrer les médicaments et meilleure qualité de vie des proches aidants [1]–[4]. L’effet des SGS sur la qualité de vie et la survie des enfants demeure incertain [1][4]. Les questions relatives aux méthodes d’insertion des SGS, aux divers dispositifs et aux complications, résumées au tableau 1, ont fait l’objet d’un article publié dans la présente revue en 2011 [5].
Une analyse systématique (incluant des études canadiennes) a démontré que les familles et les cliniciens peuvent avoir du mal à prendre des décisions entourant l’ASGS, et ce, pour trois grandes raisons [6]. D’abord, il n’existe pas de données probantes de qualité sur l’efficacité de l’ASGS, en particulier sur les résultats cliniques d’ordre non nutritionnel. Par exemple, des cliniciens peuvent citer des études sur les risques d’inhalation causés par l’alimentation qui, selon eux, démontrent hors de tout doute l’intérêt de la SGS, alors que pour l’enfant qui n’est ni dénutri ni atteint d’affections respiratoires importantes, peu de données soutiennent cette approche [1]. Par ailleurs, les décideurs substituts prennent souvent des décisions majeures pour la vie d’un enfant présentant une atteinte cognitive, incapable de parler et donc d’exprimer ses propres désirs ou de témoigner de sa qualité de vie. De plus, l’ASGS peut être une intervention permanente, qui change la vie du tout au tout et que la famille peut trouver « anormale », parce qu’elle empêche de vivre l’expérience de l’alimentation par voie orale.
Les lignes directrices sur le soutien nutritionnel des enfants ayant une atteinte neurologique font ressortir l’importance d’écouter et de respecter les désirs des parents quant à la décision d’insérer une SGS [7]. Le présent point de pratique traite des données probantes et des cadres conceptuels et contient des recommandations pratiques afin d’aider les familles qui peinent à prendre une telle décision. L’alimentation par sonde gastrojéjunale et par jéjunostomie n’est pas expressément abordée.
QU’EST-CE QU’UN CONFLIT DÉCISIONNEL, ET POURQUOI CERTAINES FAMILLES EN ÉPROUVENT-ELLES UN LORSQU’ELLES ENVISAGENT L’ALIMENTATION PAR SONDE DE GASTROSTOMIE?
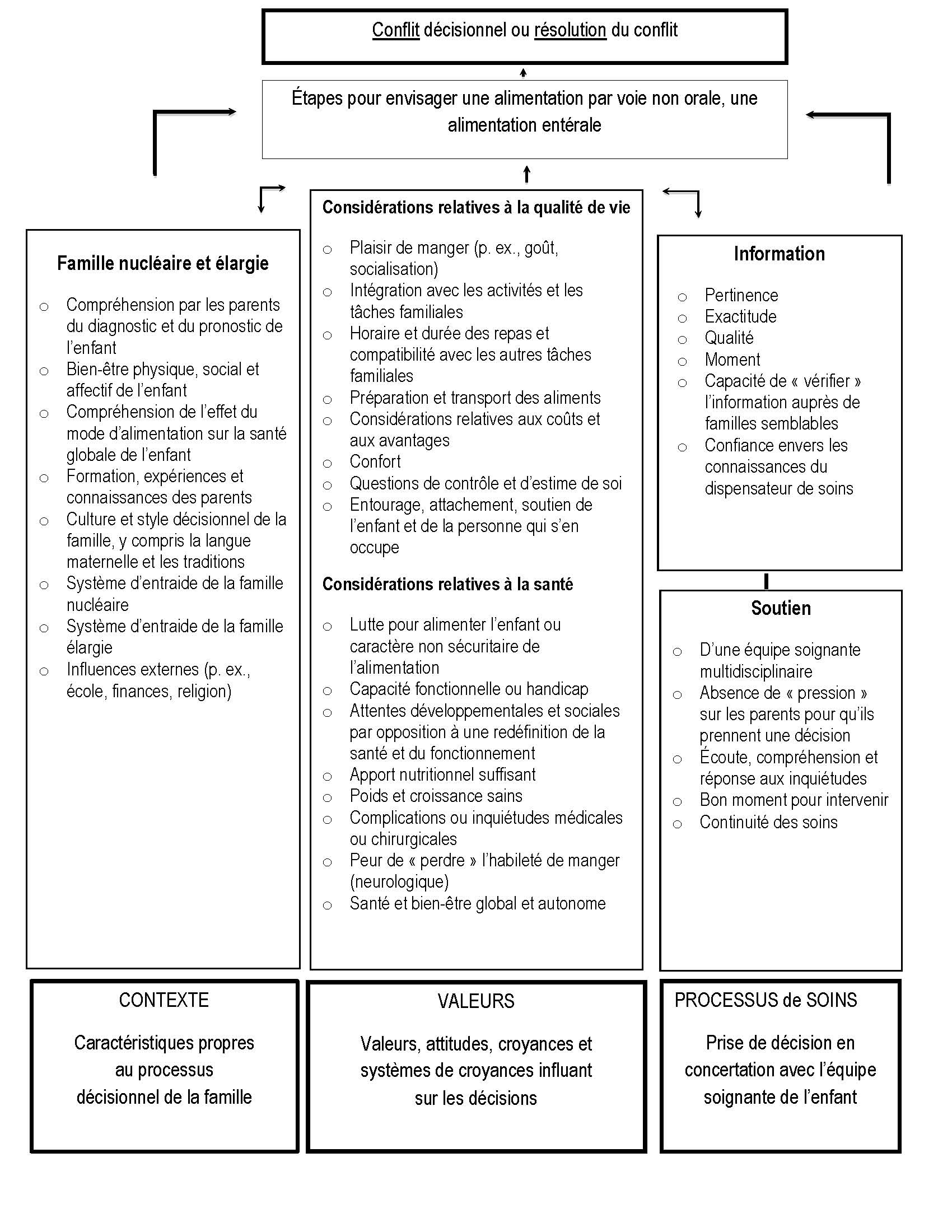
Un conflit décisionnel peut surgir pendant le processus de sélection entre des options opposées. Ce conflit est plus susceptible de se produire lorsque le choix s’associe à des risques, à une incertitude quant aux résultats, à des sentiments de deuil ou de regret ou à une inadéquation avec les valeurs personnelles [8]. Selon une analyse systématique de l’ASGS, les parents d’enfants ayant une atteinte neurologique vivent souvent un conflit décisionnel au moment d’envisager cette intervention [6]. Trois grandes sources de conflit décisionnel sont exposées à la figure 1 [6][9] :
- Le contexte : La situation propre à chaque enfant et à chaque famille
- Les valeurs : Un conflit entre la valeur et la signification de l’alimentation par voie orale pour les parents et les deuils potentiels reliés à l’ASGS
- Les processus de soins : Une transmission d’information inadéquate et un mauvais soutien des familles
La valeur ou le sens particulier que les parents attachent à l’alimentation par voie orale (le plaisir de manger, l’expérience sociale, l’importance des repas pour entourer l’enfant et renforcer l’attachement) par rapport au « handicap » que peut représenter la SGS, sont au cœur de ce conflit. Pour bien des parents, le temps consacré à nourrir l’enfant par voie orale représente une expression d’amour, une période de contact étroit qui correspond également à une interaction « type » parent-enfant et une source de satisfaction intrinsèque. Le choix entre l’alimentation orale et l’ASGS représente un compromis entre la valeur symbolique de l’alimentation par voie orale et la tâche pratique d’assurer un apport nutritionnel suffisant.
Le clinicien et le parent ne s’entendent pas toujours sur la valeur accordée au plaisir de manger par voie orale par rapport aux risques qui s’y associent (p. ex., risque d’inhalation). Ce potentiel de mésentente peut également contribuer au conflit décisionnel vécu par les parents.
QUE PEUT-ON APPRENDRE DES FAMILLES DONT UN ENFANT EST ALIMENTÉ PAR SONDE DE GASTROSTOMIE?
Une étude systématique a porté sur les expériences des familles après l’installation d’une SGS chez leur enfant ayant une atteinte neurologique [10]. Les parents ont décrit à la fois les effets positifs et négatifs de l’ASGS sur la vie familiale et sur leur enfant, y compris la santé physique et la qualité de vie de l’enfant, les soins qu’ils apportent et le stress qu’ils ressentent, le fonctionnement familial et les relations au sein de la famille et avec le système de santé. Ainsi, ils ont souligné des effets positifs sur la prise de poids et le bonheur de l’enfant, la qualité de vie des proches aidants et la flexibilité de la famille. Ils affrontaient aussi des difficultés : les complications alimentaires et respiratoires vécues par l’enfant, l’augmentation des soins demandés, les nouvelles sources de stress pour la famille et le fardeau lié à l’augmentation du nombre de déplacements pour obtenir des soins médicaux. Les expériences des familles et de leur enfant variaient énormément d’une étude à l’autre.
LA CLASSIFICATION INTERNATIONALE DU FONCTIONNEMENT, DU HANDICAP ET DE LA SANTÉ
La Classification internationale du fonctionnement, du handicap et de la santé (CIF) est un système créé par l’Organisation mondiale de la Santé (OMS) pour coder les composantes de la santé [11]. Le cadre conceptuel s’éloigne des conséquences de la maladie pour s’attarder au fonctionnement, à l’activité et à la participation de l’individu dans son environnement et son contexte personnel. La perspective plus vaste de la CIF en matière de santé aide également les cliniciens à orienter les conversations sur la prise de décision avec les familles.
Chez les enfants qui présentent une atteinte neurologique, la possibilité d’opter pour une SGS peut être abordée comme une question de sécurité ou d’efficience (en s’attardant sur l’atteinte) ou comme une mesure corrective (en s’attardant sur la malnutrition). Cependant, le cadre biopsychosocial de la CIF incite à discuter de ce que peut signifier l’ASGS pour la parti cipation de l’enfant à la vie familiale, car elle réduit les longues périodes nécessaires pour l’alimentation et accroît les occasions de s’adonner à d’autres activités sociales agréables. Ce point de vue privilégié par la CIF encourage les cliniciens à ne pas limiter la SGS à une simple intervention médicale, mais à en envisager les effets sur le fonctionnement, l’activité et la participation de l’enfant.
LES RECOMMANDATIONS AUX CLINICIENS
La prise de décision partagée
L’évaluation du pour et du contre de l’ASGS auprès de chaque famille optimise la prise de décision. Comme on l’a indiqué plus haut, il y a souvent un degré d’incertitude quant à la « meilleure » option thérapeutique pour un enfant donné. Ainsi, l’incertitude peut entourer le moment optimal de l’intervention ou découler de l’absence de données probantes de qualité, de la situation particulière de l’enfant ou de l’évaluation des risques et des avantages par la famille en fonction de ses valeurs personnelles. Ce qu’un parent considère comme une période d’alimentation prolongée ne l’est peut-être pas pour un autre. Dans une prise de décision partagée, le professionnel de la santé échange de l’information avec la famille sur les avantages, les risques et les conséquences des diverses options thérapeutiques, alors que les parents transmettent de l’information et des points de vue sur leurs valeurs et leurs préférences personnelles. Ensemble, les cliniciens et les proches aidants déterminent un plan d’action et de traitement. Chaque famille participe à la prise de décision à sa façon. Les cliniciens doivent adapter leur approche en conséquence.
Les conversations et l’approche
Le clinicien qui élargit la conversation sur l’ASGS avec les familles peut les inciter à participer au processus décisionnel d’une manière plus constructive (voir le tableau 2) [12]. Il faut toujours considérer la capacité de l’enfant à participer à la prise de décision et à se confier [13]. Cependant, les enfants qui ont une atteinte neurologique peuvent également présenter une déficience cognitive qui les empêche de participer à ce processus de manière significative.
Ces conversations ne doivent pas se limiter à l’intervention elle-même et à l’évaluation des risques et des avantages. Elles doivent également explorer et situer le contexte familial, les grands objectifs, les valeurs et les préférences relatives à l’ASGS par rapport à l’alimentation par voie orale (figure 1). Il faut commencer par poser des questions ouvertes, du style « Avez-vous pensé à l’ASGS pour votre enfant? » « Pensez-vous que votre enfant pourrait en profiter? » « Quel aspect de l’alimentation trouvez-vous le plus important pour vous et votre enfant? » « Qu’est-ce qui vous inquiète au sujet de l’alimentation de votre enfant? » « Que puis-je faire pour faciliter votre prise de décision? » De nombreux parents craignent que leur enfant ne puisse rien manger par voie orale. Si la situation le permet, il est utile de les rassurer en leur expliquant qu’une certaine alimentation par voie orale (p. ex., pour le plaisir et la stimulation) demeure possible.
Il est important de discuter avec les familles des conséquences de l’ASGS sur la vie quotidienne. Il est essentiel de comprendre le contexte familial (figure 1) pour aborder la perception qu’ont les parents des conséquences potentielles de cette intervention sur la vie quotidienne de leur enfant, sur leur propre vie et sur la vie familiale en général (figure 2). Le fait de connaître ce contexte permet également d’explorer et de calmer les craintes et de discuter des stratégies d’adaptation. Il peut également être utile d’explorer le fonctionnement de l’enfant dans des environnements différents. Il faut envisager de demander « Comment l’enfant sera-t-il soutenu à l’école? » « Comment la famille sera-t-elle soutenue à la maison? » « Les parents savent-ils que l’enfant peut s’asseoir avec eux aux repas pour participer à l’expérience sociale des repas en famille? » « Y aura-t-il des coûts supplémentaires et comment seront-ils gérés? » Les familles tirent souvent profit de la participation de la famille élargie (p. ex., les grands-parents) ou d’autres personnes qui s’occupent de l’enfant à cette prise de décision. Pour présenter l’ASGS dans des termes positifs, il faut être attentif au langage utilisé auprès des familles.
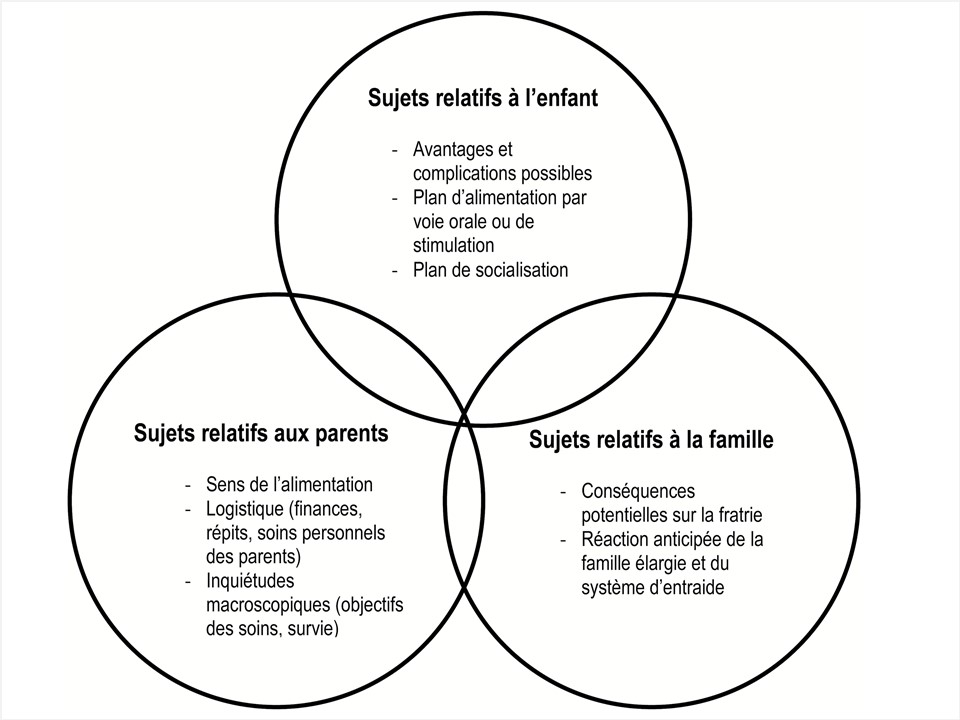 |
| Figure 2. Enjeux liés aux sondes de gastrostomie à explorer avec les familles. |
Le choix de l’ASGS ne se fait presque jamais dans l’urgence. Il est donc utile de prendre le temps voulu pour parvenir à une décision. Certaines familles voudront toutefois agir ra pidement, alors que d’autres préféreront ne pas intervenir. Dans certaines familles, l’alimentation par sonde nasogastrique peut représenter une solution provisoire acceptable en attendant d’évaluer pleinement les diverses possibilités. Il faudra peut-être répéter l’information plusieurs fois et aborder les divers enjeux à diverses reprises pour que les parents l’assimilent, fassent leurs propres recherches et réfléchissent à leur décision. Les familles doivent se sentir libres de soulever leurs inquiétudes et ne doivent pas ressentir de pressions de la part de l’équipe soignante. Des séances d’information et la remise de documents imprimés ou électroniques dans un centre de santé local peuvent aider les parents à mieux comprendre les méthodes d’insertion de la sonde ainsi que les soins et la prise en charge à long terme. Certains parents souhaiteront rencontrer d’autres familles qui ont l’expérience de l’ASGS pour acquérir une meilleure perspective de cette décision et découvrir comment ces familles fonctionnent au quotidien.
Remerciements
Le comité de nutrition et de gastroentérologie, le comité de la pédiatrie communautaire et le comité de bioéthique de la Société canadienne de pédiatrie, de même que la section de la pédiatrie du développement de la SCP, ont révisé le présent point de pratique.
SECTION DE LA PÉDIATRIE HOSPITALIÈRE DE LA SCP
Membres du comité directeur : Eyal Cohen MD (président sortant), Marie-Joëlle Doré-Bergeron MD (présidente désignée), Jessica Foulds MD (administratrice), Gilbert Lam MD (représentant des résidents), Gemma Vomiero MD (administratrice), Jennifer Walton MD (présidente), Kevin Weingarten MD (secrétaire-trésorier)
Auteurs principaux : Sanjay Mahant MD, Eyal Cohen MD, Katherine E. Nelson MD, Peter Rosenbaum MD
Références
- Ferluga ED, Sathe NA, Krishnaswami S, Mcpheeters ML. Surgical intervention for feeding and nutrition difficulties in cerebral palsy:A systematic review. Dev Med Child Neurol 2014;56(1):31–43.
- Sullivan PB, Juszczak E, Bachlet AM et coll. Gastrostomy tube feeding in children with cerebral palsy: A prospective, longitudinal study. Dev Med Child Neurol 2005;47(2):77–85.
- Sullivan PB, Juszczak E, Bachlet AM et coll. Impact of gastrostomy tube feeding on the quality of life of carers of children with cerebral palsy. Dev Med Child Neurol 2004;46(12):796–800.
- Mahant S, Friedman JN, Connolly B, Goia C, Macarthur C. Tube feeding and quality of life in children with severe neurological impairment. Arch Dis Child 2009;94(9):668–73.
- Soscia J, Friedman JN. A guide to the management of common gastrostomy and gastrojejunostomy tube problems. Paediatr Child Health 2011;16(5):281–7.
- Mahant S, Jovcevska V, Cohen E. Decision-making around gastrostomy-feeding in children with neurologic disabilities. Pediatrics 2011;127(6):e1471–81.
- Marchand V, Motil KJ; NASPGHAN Committee on Nutrition. Nutrition support for neurologically impaired children: A clinical report of the North American Society for Pediatric Gastroenterology, Hepatology, and Nutrition. J Pediatr Gastroenterol Nutr 2006;43(1):123–35.
- Légaré F, O’Connor AM, Graham ID, Wells GA, Tremblay S. Impact of the Ottawa Decision Support Framework on the agreement and the difference between patients’ and physicians’ decisional conflict. Med Decis Making 2006;26(4):373–90.
- Adams RC, Elias ER; Council on Children with Disabilities. Nonoral feeding for children and youth with developmental or acquired disabilities. Pediatrics 2014;134(6):e1745–62.
- Nelson KE, Lacombe-Duncan A, Cohen E et coll. Family experiences with feeding tubes in neurologic impairment: A systematic review. Pediatrics 2015;136(1):e140–51.
- Organisation mondiale de la Santé. Classification internationale du fonctionnement, du handicap et de la santé : version pour enfants et adolescents, CIF-EA. Genève, Suisse : OMS,2007. apps.who.int/iris/bitstream/10665/81988/1/9789242547320_fre.pdf (consulté le 17 août 2017)
- Mahant S, Cohen E, Rosenbaum P. Decision-making about assistive technology interventions in children with disabilities: Considerations for service providers working with families. Keeping Current, CanChild Centre for Childhood Disability Research: www.canchild.ca/en/resources/34-decision-making-about-assistive-technology-interventions-in-children-with-disabilities-considerations-for-service-providers-working-with-families (consulté le 17 août 2017)
- O’Connor AM, Bennett CL, Stacey D. Decision aids for people facing health treatment or screening decisions. Cochrane Database of Systematic Reviews 2017;4:CD001431.
Avertissement : Les recommandations du présent document de principes ne constituent pas une démarche ou un mode de traitement exclusif. Des variations tenant compte de la situation du patient peuvent se révéler pertinentes. Les adresses Internet sont à jour au moment de la publication.