Document de principes
La bronchiolite : recommandations pour le diagnostic, la surveillance et la prise en charge des enfants de un à 24 mois
Affichage : le 3 novembre 2014 | Mise à jour : le 30 novembre 2021
Auteur(s) principal(aux)
Jeremy N Friedman, Michael J Rieder, Jennifer M Walton; Société canadienne de pédiatrie, Comité des soins aigus, Comité de la pharmacologie
Mis à jour par Carolyn Beck, Kyle McKenzie et Laurel Chauvin-Kimoff
Résumé
La bronchiolite est la principale cause d’hospitalisation avant l’âge de un an. La prise en charge clinique de cette maladie varie considérablement selon les régions du Canada et du monde, y compris une grande utilisation de tests inutiles et de thérapies inefficaces. Le présent document de principes porte sur des enfants généralement en santé de 24 mois ou moins qui sont atteints d’une bronchiolite. Le diagnostic de bronchiolite repose d’abord sur l’anamnèse de la maladie et sur les résultats de l’examen physique. En général, les examens de laboratoire sont inutiles. La bronchiolite est une maladie spontanément résolutive, qui est généralement traitée par des soins de soutien à domicile. Par ailleurs, les groupes très vulnérables à une bronchiolite grave sont décrits, et les indications d’admission à l’hôpital sont présentées. Les données probantes sur l’efficacité des diverses thérapies et les recommandations de prise en charge sont exposées. La surveillance requise et le moment du congé de l’hôpital sont également abordés.
Mots-clés : Respiratory distress; RSV; URTI; Wheezing
La bronchiolite est une infection virale des voies respiratoires inférieures caractérisée par l’obstruction des petites voies respiratoires, causée par une inflammation aiguë, un œdème et une nécrose des cellules épithéliales qui recouvrent les petites voies respiratoires, de même que par une augmentation de la production de mucus [1]. Le virus respiratoire syncytial est responsable de la plupart des cas [2][3]. Cependant, d’autres virus, y compris le métapneumovirus humain, l’influenza, le rhinovirus, l’adénovirus et le para-influenza, peuvent tous donner un même portrait clinique [4]. Une co-infection par de multiples virus se produit chez 10% à 30% des enfants et adolescents hospitalisés [5]. L’infection primaire ne confère pas d’immunité protectrice, et les réinfections continuent de se répéter jusqu’à l’âge adulte, même si elles sont généralement plus légères. Au Canada, la saison du virus respiratoire syncytial débute habituellement entre novembre et janvier et se poursuit pendant quatre à cinq mois [6].
La bronchiolite, qui touche plus du tiers des enfants avant l’âge de deux ans, est la principale cause d’hospitalisation avant l’âge d’un an. Depuis 30 ans, les taux d’hospitalisation sont passés de 1% à 3% chez l’ensemble des nourrissons [1][7][8]. La hausse des hospitalisations est coûteuse pour le système de santé [9], reflète une importante morbidité [10] et a des répercussions sur les familles.
Malgré de nombreuses directives cliniques, y compris celles mises à jour par l’American Academy of Pediatrics en 2014 [11], on constate d’importantes variations [12] dans les approches du diagnostic, de la surveillance et de la prise en charge. Les initiatives pour standardiser les soins de la bronchiolite [12] démontrent une diminution des tests et des ressources diagnostiques, de même qu’une réduction des coûts et de meilleurs résultats cliniques [7][13]. Toutefois, même si le nombre de tests et de traitements a diminué depuis la publication des recommandations de l’American Academy of Pediatrics [14], leur adoption n’est pas généralisée.
Le présent document de principes s’appuie sur le document de principes détaillé et révisé par un comité de lecture de l’American Academy of Pediatrics [1] et y intègre les nouvelles données probantes, tout en fournissant au clinicien des recommandations pour contribuer à orienter le diagnostic, la surveillance et la prise en charge d’enfants de un à 24 mois auparavant en santé qui consultent en raison de signes de bronchiolite (figure 1). Ces recommandations visent à limiter les épreuves diagnostiques inutiles et les médicaments et interventions inefficaces. Le présent document de principes ne s’applique pas aux enfants ayant des pneumopathies chroniques, une immunodéficience ou d’autres maladies chroniques graves. La prévention et les effets potentiels à long terme de la bronchiolite dépassent la portée du présent document, mais sont bien décrits dans les publications scientifiques et dans d’autres documents de principes de la Société canadienne de pédiatrie [4][6].
Le diagnostic
La bronchiolite est un diagnostic clinique qui se fonde sur une anamnèse dirigée et un examen physique. Elle peut prendre la forme d’une multitude de symptômes de diverses gravités, d’une infection des voies respiratoirs supérieures légère à une insuffisance respiratoire imminente (tableau 1). D’ordinaire, elle se manifeste par un premier épisode de respiration sifflante avant l’âge de 12 mois. L’évolution commence par un prodrome viral de fièvre, de toux et de rhinorrhée de deux à trois jours, qui se détériore en tachypnée, en respiration sifflante, en râles crépitants et en une détresse respiratoire de degré variable. Les signes de détresse respiratoire peuvent inclure un geignement expiratoire (grunting), un battement des ailes du nez, un tirage sous-costal, des rétractions ou une respiration abdominale. Il peut y avoir ou non des antécédents d’exposition à une personne ayant une infection virale des voies respiratoires supérieures.
Les principaux résultats de l’examen physique sont l’accroissement de la fréquence respiratoire, des signes de détresse respiratoire ainsi que des râles crépitants et une respiration sifflante à l’auscultation. La mesure de la saturation en oxygène révèle souvent une réduction des taux de saturation. Si la détresse respiratoire est suffisante pour nuire à l’alimentation, on peut observer des signes de déshydratation.
Même si la majorité des nourrissons qui ont une respiration sifflante et présentent une infection aiguë entre novembre et avril sont plus susceptibles d’être atteints d’une bronchiolite virale, les cliniciens devraient envisager un vaste diagnostic différentiel, particulièrement si les patients ont une présentation atypique comme une grave détresse respiratoire, qu’ils n’ont pas de symptômes d’infection virale des voies respiratoires supérieures ou ont de fréquentes récurrences (tableau 2) [7].
Les examens
Les épreuves diagnostiques ne sont pas indiquées pour la plupart des enfants atteints d’une bronchiolite (tableau 3). Souvent, les tests ne servent à rien et peuvent susciter une hospitalisation inutile, des tests supplémentaires et des traitements inefficaces. Les analyses fondées sur des données probantes n’appuient pas leur recours dans les cas classiques de bronchiolite [1][7].
| TABLEAU 3 | |
| Rôle des épreuves diagnostiques dans les cas classiques de bronchiolite | |
| Type | Indications précises |
| Radiographie pulmonaire | Seulement si la gravité de l’évolution laisse supposer un autre diagnostic (tableau 2) |
| Écouvillon nasopharyngé | Seulement s’il est nécessaire pour regrouper des patients hospitalisés en cohortes |
| Hémogramme | Généralement inutile pour diagnostiquer ou surveiller les cas habituels |
| Gaz sanguins | Seulement en cas de crainte d’insuffisance respiratoire |
| Cultures bactériennes (sang, urine, liquide céphalorachidien) | Non recommandées de manière systématique, mais peuvent être indiquées en fonction des observations cliniques et de l’âge de l’enfant |
La radiographie thoracique des nourrissons atteints d’une bronchiolite révèle souvent une hyperinflation non spécifique dispersée et des zones d’atélectasie [4], qui peuvent être interprétées à tort comme une condensation. Ces constatations peuvent provoquer une utilisation accrue et inadéquate des antibiotiques [15]. Chez les nourrissons atteints d’une bronchiolite classique, une étude prospective récente a révélé que la radiographie thoracique n’était pas compatible avec une bronchiolite chez seulement deux nourrissons sur 265 et que dans aucun cas, ces résultats n’avaient modifié la prise en charge aiguë [16]. Les données probantes à jour n’appuient pas la radiographie thoracique systématique, mais on devrait l’envisager lorsque le diagnostic n’est pas clair, que l’état du patient ne s’améliore pas au rythme prévu ou que la gravité de la maladie soulève d’autres possibilités diagnostiques, telles qu’une pneumonie bactérienne.
Les écouvillons nasopharyngés pour diagnostiquer les virus respiratoires sont généralement inutiles pour poser le diagnostic et, dans la plupart des cas, ils ne modifient pas le traitement. Ils ne sont pas recommandés systématiquement, à moins d’être nécessaires pour contrôler l’infection ou de dépister des patients à haut risque, car les résultats influeront alors sur les décisions thérapeutiques (p. ex., exécution de tests supplémentaires, hospitalisation ou prescription d’oseltamivir contre l’influenza) [17][18].
L’hémogramme n’est pas utile pour prédire de graves infections bactériennes (GIB) [19].
Les cultures bactériennes : Chez les nourrissons fiévreux atteints d’une bronchiolite, l’incidence de GIB concomitantes est faible [7]. Selon les données d’analyses systématiques, les infections urinaires sont les principales GIB chez les nourrissons atteints de bronchiolites âgés de moins de 90 jours [20]. Les taux globaux d’infection urinaire s’élèvent à 3,1% au sein de cette population lorsque les résultats positifs de l’urinalyse (pyurie ou nitrites) sont bien incorporés à la définition [21] d’infection urinaire, la prévalence d’infection urinaire diminue à 0,8%, un taux qui n’a pas changé malgré le virus respiratoire syncytial du nourrisson [22]. Les taux de bactériémie dans cette population se situent entre 0,2% et 1,4%, sans s’associer à des cas de méningite décelés par analyse systématique [20]. Le dépistage systématique de GIB n’est pas indiqué chez les nourrissons atteints de bronchiolite, mais devrait être effectué en fonction du jugement clinique. Il est à souligner que le présent document de principes ne porte pas sur la population néonatale, qui présente peut-être des taux de GIB plus élevés [23].
La décision d’hospitaliser
La décision d’hospitaliser devrait reposer sur le jugement clinique et tenir compte de l’état respiratoire du nourrisson, de sa capacité de demeurer bien hydraté, du risque d’évolution vers une maladie grave et de la capacité qu’a la famille d’affronter la situation (tableaux 4 et 5). Au moment de prendre la décision d’hospitaliser, les médecins devraient se rappeler que la maladie a tendance à s’aggraver pendant les 72 premières heures [24]. On ne peut pas prédire l’évolution seulement à partir des scores cliniques et des observations individuelles lors de l’examen physique. Il existe des scores de gravité, mais aucun n’est utilisé de manière généralisée, et rares sont ceux qui ont démontré une validité prédictive. La fréquence respiratoire, les rétractions sous-costales et les besoins en oxygène sont peut-être les paramètres les plus utiles dans les divers scores de gravité de la bronchiolite [25].
| TABLEAU 5 |
| Les indications susceptibles de justifier une hospitalisation |
| Signes de grave détresse respiratoire (p. ex., tirage sous-costal, geignement expiratoire [grunting], RR>60/min) |
| Oxygène d’appoint nécessaire pour maintenir les saturations au-delà de 90% |
| Déshydratation ou antécédents de consommation insuffisante de liquides |
| Cyanose ou antécédents d’apnée |
| Nourrisson très vulnérable à une grave maladie (tableau 4) |
| Famille incapable d’affronter la situation |
Il est important de faire des observations répétées sur une certaine période, car elles peuvent être très variables dans le temps. Les indicateurs constants d’hospitalisation des populations ambulatoires incluent l’âge (moins de trois mois) et des antécédents de prématurité (moins de 35 semaines d’âge gestationnel) [7][26]. Une autre étude a établi que les patients présentant au moins trois des quatre facteurs suivants démontraient un taux d’hospitalisation 13 fois plus élevé : hydratation réduite, score des muscles accessoires de plus de six sur neuf, saturation en oxygène de moins de 92% et fréquence respiratoire de plus de 60 respirations à la minute [27].
Le rôle de la saturométrie demeure controversé pour prendre des décisions cliniques. Puisque des saturations en oxygène de moins de 94% font plus que quintupler la probabilité d’hospitalisation [26], il est important de savoir que des seuils d’oxygénothérapie arbitraires influeront sur les taux d’hospitalisation. Cet effet a été démontré dans un sondage auprès d’urgentologues, qui a établi que, dans des capsules cliniques, la probabilité de recommander l’hospitalisation augmentait de manière marquée, simplement si on réduisait la saturation de 94% à 92% dans des capsules cliniques [28].
La prise en charge
La bronchiolite est une maladie spontanément résolutive. La plupart des enfants ont une maladie légère qui peut être traitée par des soins de soutien à domicile. Pour ceux qui doivent être hospitalisés, des soins de soutien incluant une alimentation assistée, une manipulation minimale, l’aspiration nasale et l’oxygénothérapie légères demeurent les piliers du traitement (tableau 6).
Les thérapies recommandées d’après les données probantes
L’oxygène
L’oxygène d’appoint est un pilier du traitement hospitalier. Il faut en administrer si les saturations chutent sous les 90% et y recourir pour maintenir la saturation à au moins 90% [1]. Pour réduire les manipulations, l’oxygène est généralement administré par lunettes nasales, au masque ou dans une enceinte pour la tête.
Les lunettes nasales humidifiées à haut débit ont récemment été proposées pour l’oxygénothérapie. Les données s’accumulent pour démontrer que ce type de soutien respiratoire est sécuritaire et susceptible de réduire le recours à la pression positive continue et à la ventilation mécanique dans les cas de bronchiolite modérée ou grave [29]-[34]. Les données actuelles sont insuffisantes pour en appuyer l’utilisation systématique [35]. Toutefois, des études sont en cours sur le sujet, et elles contribueront probablement à orienter la pratique dans un avenir rapproché [36].
L’hydratation
Il faut administrer des suppléments de liquide à 30% des patients hospitalisés à cause d’une bronchiolite [37].
Il faut encourager des boires fréquents et soutenir l’allaitement, ce que l’oxygène d’appoint peut favoriser. Les nourrissons dont la fréquence respiratoire est supérieure à 60 respirations à la minute courent peut-être un plus grand risque d’inhalation, surtout s’ils ont une congestion nasale. Il peut donc être risqué de les alimenter par voie orale [11]. Lorsqu’il faut administrer des suppléments de liquide, un récent essai aléatoire a établi que les voies nasogastrique et intraveineuse sont tout aussi efficaces et s’associent à un séjour hospitalier de même durée [38]. L’insertion par voie nasogastrique exige peut-être moins de tentatives et obtient un taux de succès plus élevé que la voie intraveineuse. Si les bolus ne sont pas tolérés par voie nasogastrique, on peut opter pour une alimentation lente, mais continue. Si la voie intraveineuse est privilégiée, les liquides isotoniques (NaCl 0,9%/dextrose 5%) sont favorisés comme traitement d’entretien, sous réserve d’une surveillance régulière du sodium sérique en raison du risque d’hyponatrémie [39][40].
Les thérapies équivoques d’après les données probantes
L’adrénaline
Certaines études démontrent que la nébulisation d’adrénaline serait efficace pour raccourcir les hospitalisations [41], et un essai a révélé qu’une polythérapie combinant de l’adrénaline et des stéroïdes fonctionne aussi [42]. Cependant, les données probantes demeurent insuffisantes pour soutenir l’utilisation systématique d’adrénaline à la salle d’urgence. Il peut être raisonnable d’administrer une dose d’adrénaline et d’en surveiller attentivement la réponse clinique. Cependant, à moins de manifestations évidentes d’amélioration, il n’est pas opportun de l’utiliser en continu. Une analyse systématique de 19 études sur l’utilisation d’adrénaline pour soigner la bronchiolite a révélé qu’elle ne changeait pas la durée d’hospitalisation [41] et que les données probantes étaient insuffisantes pour en soutenir l’utilisation systématique chez les patients hospitalisés.
L’aspiration nasale
À l’instar de nombreuses thérapies de longue date couramment utilisées chez les enfants, les données probantes en appui à l’aspiration nasale pour traiter la bronchiolite se font rares. Il semble que l’aspiration de mucus dans les narines bloquées soit anodine, mais une étude récente indique qu’une aspiration profonde et de longs intervalles entre les aspirations s’associent à une hospitalisation plus prolongée [43]. Ainsi, si on l’utilise, l’inhalation devrait être superficielle et effectuée à une fréquence raisonnable.
La combinaison d’adrénaline et de dexaméthasone
Une publication du Groupe de recherche en urgence pédiatrique du Canada a décrit une synergie inattendue entre l’administration d’une nébulisation d’adrénaline et de dexaméthasone par voie orale. La combinaison semblait raccourcir le séjour hospitalier, le nombre de sujets à traiter s’élevant à 11. Cependant, ces résultats n’étaient plus significatifs une fois rajustés pour tenir compte des comparaisons multiples [42]. Plus de recherches s’imposent pour évaluer le rôle des polythérapies. En attendant une meilleure définition des risques et des avantages, cette bithérapie n’est pas recommandée chez les enfants atteints de bronchiolite qui sont autrement en santé.
Les thérapies non recommandées d’après les données probantes
Le salbutamol (Ventolin; GlaxoSmithKline, États-Unis)
Les enfants atteints de bronchiolite ont une respiration sifflante similaire à celle de l’asthme sur le plan clinique. Cependant, la physiopathologie de la bronchiolite est telle que les voies respiratoires sont obstruées plutôt que contractées [7][46]. De plus, les sites des récepteurs des bêta-agonistes pulmonaires des nourrissons semblent inadéquats, et les muscles lisses de leurs parois bronchiolaires semblent immatures [47]. Les études ont révélé de légères améliorations des scores cliniques, mais il n’est pas démontré que les bronchodilatateurs améliorent la saturation en oxygène, et ils ne réduisent ni les taux d’hospitalisation ni le séjour hospitalier [46]. Lorsque le diagnostic de bronchiolite est évident, il n’est pas recommandé de faire un essai de salbutamol [11].
Les corticoïdes
Selon les mesures de réduction des scores cliniques, les taux d’hospitalisation et la durée de l’hospitalisation, les corticostéroïdes, tels que la dexaméthasone, la prednisone ou les glucocorticostéroïdes inhalés, n’améliorent pas la bronchiolite de manière cliniquement significative [1][24][49][50]. De plus, il faut soupeser les petits avantages possibles des corticostéroïdes par rapport aux risques du traitement aux stéroïdes. Les corticostéroïdes ne sont pas systématiquement recommandés pour traiter la bronchiolite.
Les antibiotiques
De nombreux enfants atteints d’une bronchiolite aiguë se font prescrire un antibiotique, mais souvent, lorsque les infections sont diagnostiquées en l’absence de critères diagnostiques rigoureux (p. ex., une otite moyenne aiguë sans épanchement de l’oreille moyenne ni membrane tympanique bombée) [51]. Cependant, chez les enfants atteints d’une bronchiolite qui sont autrement en santé, la véritable infection bactérienne est d’une extrême rareté [50]. Les recherches sur le rôle des antibiotiques pour traiter la bronchiolite sont limitées et, jusqu’à présent, elles n’ont pas démontré d’avantages. Les antibiotiques ne devraient pas être utilisés pour l’instant, sauf lorsqu’une infection bactérienne secondaire est évidente ou fortement présumée [11].
Les antiviraux
Les thérapies antivirales, comme la ribavirine, sont coûteuses et pénibles à administrer, ont des effets limités et peuvent être toxiques pour les dispensateurs de soins. Par conséquent, elles ne sont pas recommandées pour le traitement systématique de la bronchiolite chez des enfants autrement en santé [1]. Chez les patients atteints d’une maladie particulièrement grave ou qui y sont vulnérables, on peut les envisager, mais au cas par cas et après avoir consulté les surspécialistes appropriés [1][52][53].
La nébulisation de sérum hypertonique 3%
Il est postulé que le sérum hypertonique accroît la clairance mucociliaire et réhydrate la surface des voies respiratoires, ce qui pourrait réduire le séjour hospitalier [44]. Selon des données récentes tirées de méta-analyses, qui démontrent une importante variation entre les études, l’utilisation de sérum hypertonique n’est pas recommandée [45]. Dans une population nord-américaine moyenne, le sérum hypertonique 3% n’a pas de répercussions sur la durée du séjour hospitalier et ne devrait pas être utilisé de manière systématique.
La physiothérapie pulmonaire
Neuf essais cliniques comparant la physiothérapie à l’absence de traitement ont été analysés [54]. Ni la vibration et la percussion ni les techniques expiratoires passives n’ont amélioré les scores cliniques ou raccourci le séjour hospitalier ou la durée des symptômes. La physiothérapie pulmonaire n’est pas recommandée pour traiter la bronchiolite [11][54].
L’aérosolthérapie par vapeur froide ou par sérum isotonique
La vapeur froide et d’autres aérosolthérapies sont utilisées depuis un certain temps pour traiter la bronchiolite, mais peu de données en appuient l’efficacité. Une récente analyse Cochrane a conclu que rien n’en soutenait ou n’en réfutait l’utilisation pour traiter la bronchiolite [55].
D’autres thérapies utilisées auprès des nourrissons atteints d’une bronchiolite grave, telles que l’hélium ou l’oxygène, la pression positive continue par voie nasale, la ventilation mécanique ou le surfactant, dépassent la portée du présent document de principes.[56]-[58]
La surveillance à l’hôpital
Les patients atteints d’une bronchiolite devraient être soignés dans un milieu où l’on a un accès immédiat à du matériel d’aspiration et à de l’oxygène d’appoint qui peut être administré à des taux mesurables. Il faut accorder une attention étroite au processus de contrôle des infections. Pour limiter la transmission nosocomiale, les patients atteints d’une bronchiolite (quelle que soit l’étiologique virale spécifique) doivent être soumis aux précautions contre la transmission par gouttelettes et par contact (y compris le port du masque et de la protection oculaire pour le personnel), de préférence dans une chambre individuelle [2][8][59][60].
Des évaluations cliniques régulières et répétées, effectuées par du personnel ayant des compétences pertinentes pour faire l’évaluation respiratoire des jeunes enfants, constituent le principal élément de la surveillance des nourrissons hospitalisés en raison d’une bronchiolite. Cette surveillance devrait inclure l’évaluation et la consignation de la fréquence respiratoire, du travail respiratoire, de la saturation en oxygène, des constatations de l’auscultation et de l’état général de l’enfant, y compris l’alimentation et l’hydratation. Des scores ont été mis au point dans une tentative pour normaliser les évaluations et faciliter les communications entre soignants. Cependant, les données relatives aux effets sur les patients sont insuffisantes pour recommander l’utilisation d’un outil en particulier[61]-[63].
Il ne faut pas envisager la surveillance électronique des signes vitaux et de la saturation en oxygène pour remplacer les évaluations cliniques régulières effectuées par du personnel d’expérience. Par ailleurs, les données probantes s’accumulent pour indiquer que la surveillance continue peut prolonger l’hospitalisation, particulièrement si le personnel réagit à des baisses transitoires normales de la saturation en oxygène ou à des fluctuations des fréquences cardiaque et respiratoire par des interventions comme la reprise de l’oxygénothérapie [64]. La saturométrie est relativement peu précise, surtout lorsque les saturations sont inférieures à 90% [65].
La surveillance cardiaque et respiratoire trouve sa justification première dans le dépistage des épisodes d’apnée nécessitant une intervention. L’incidence d’apnée en cas de bronchiolite causée par le virus respiratoire syncytial est peut-être plus faible qu’on ne le croyait auparavant. Dans une vaste étude menée auprès de 691 nourrissons de moins de six mois, seulement 2,7% souffraient d’une apnée attestée, et tous présentaient l’un ou l’autre des critères de risque suivants : épisode apnéique antérieur ou jeune âge (moins d’un mois ou de 48 semaines après la conception chez les nourrissons prématurés) [66]. La surveillance cardiaque et respiratoire électronique continue peut être utile pour les patients à haut risque pendant la phase aiguë de la maladie, mais est inutile pour la majorité des patients atteints de bronchiolite.
Il peut être utile de déterminer la saturation en oxygène pour décider s’il faut accroître ou sevrer l’oxygénothérapie. Cependant, on ne s’entend toujours pas pour déterminer si la surveillance de la saturation en oxygène devrait être continue ou intermittente. La surveillance continue est peut-être plus sensible pour dépister les patients dont l’état se détériore et qui ont besoin d’un traitement plus énergique. Parallèlement, de nombreux nourrissons en santé présentent des chutes transitoires classiques de la saturation en oxygène [67][68], et leur séjour hospitalier peut être plus long si l’oxygénothérapie repose sur des cibles de saturation arbitraires. Plusieurs essais cliniques en cours visent à déterminer les pratiques exemplaires dans le domaine. Tant que des données probantes claires n’auront pas été colligées, l’approche raisonnable consiste à rajuster l’intensité de la surveillance de la saturation en oxygène en fonction de l’état clinique du patient. La surveillance continue de la saturation en oxygène convient aux patients très vulnérables au début de la maladie, alors que la surveillance intermittente convient mieux aux patients peu vulnérables et à tous les patients lorsqu’ils s’alimentent bien, qu’ils sont en sevrage de l’oxygène d’appoint et que leur travail respiratoire s’améliore
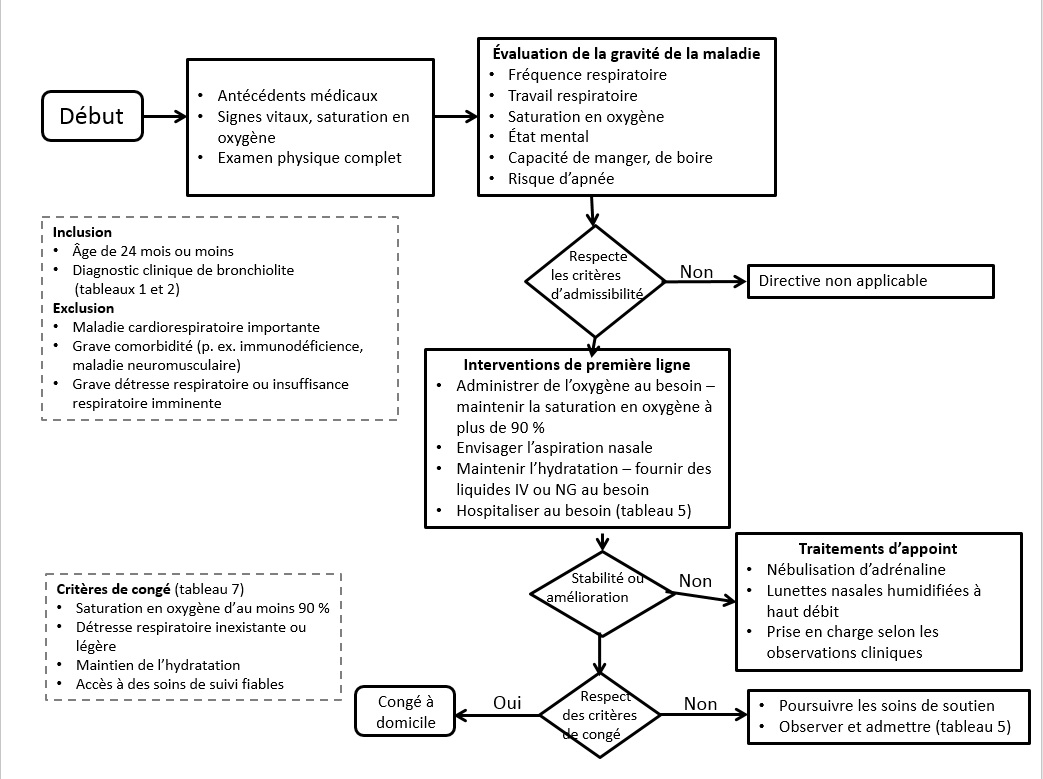 |
| Figure 1) Algorithme pour la prise en charge médicale de la bronchiolite classique. Traduit et adapté du comité de la médecine d’urgence sur la transformation de qualité de la section de l’AAP; IV voie intraveineuse NG voie nasogastrique http//:www2.aap.org/sections/pem/PDF/AAPSOEMCOQTBronchiolitisGuideline.pdf |
Conclusions
La prise en charge optimale de la bronchiolite chez les enfants autrement en santé est débattue depuis un certain temps. Dans une analyse déterminante publiée en 1965, on a préconisé de faire preuve de patience et d’éviter les thérapies inutiles et futiles [69]. Ce conseil de prudence a souvent été ignoré depuis 50 ans [70]. La prise en charge optimale de la bronchiolite chez les enfants autrement en santé repose toujours, d’abord et avant tout, sur d’excellents soins de soutien. Des essais sur d’autres modalités sont en cours, mais le dispensateur de soins doit se souvenir que le concept primum non nocere (avant tout, ne pas nuire) demeure le principal précepte du traitement des enfants atteints d’une bronchiolite qui sont autrement en santé.
Recommandations
- La bronchiolite est un diagnostic clinique qui repose sur l’anamnèse et l’examen clinique. Des études diagnostiques, y compris une radiographie thoracique, des analyses sanguines et des cultures virales et bactériennes, ne sont pas recommandées dans les cas classiques.
- La décision d’hospitaliser s’appuie sur le jugement clinique, la prise en compte du risque de détérioration vers une maladie grave, l’état respiratoire, la capacité de maintenir une hydratation suffisante et la capacité de la famille à composer avec la situation à la maison.
- La prise en charge en est surtout une de soutien, y compris l’hydratation, une manipulation minimale, une aspiration nasale légère et une oxygénothérapie.
- Les voies nasogastriques et intraveineuses sont toutes deux acceptables en vue de l’hydratation de soutien. Lorsque des liquides intraveineux sont utilisés, la solution isotonique (NaCl 0,9%/dextrose 5%) est recommandée, de même qu’une surveillance systématique du sodium sérique.
- L’adrénaline n’est pas recommandée dans les cas habituels. Si on procède à une inhalation d’adrénaline en salle d’urgence, le traitement continu ne doit être adopté qu’en cas de signes évidents d’amélioration clinique.
- Les données probantes actuelles n’appuient pas le recours au chlorure de sodium 3% dans les cas habituels de bronchiolite.
- Le salbutamol (Ventolin) n’est pas recommandé dans les cas habituels.
- Les corticostéroïdes ne sont pas recommandés dans les cas habituels.
- Les antibiotiques ne sont pas recommandés, à moins de manifestations évidentes ou d’une forte présomption d’infection bactérienne sous-jacente.
- La physiothérapie pulmonaire n’est pas recommandée.
- Il est recommandé de faire une utilisation réfléchie de la surveillance de la saturation en oxygène chez les patients hospitalisés. Une surveillance continue de la saturation peut être indiquée chez les enfants très vulnérables qui sont en phase aiguë de bronchiolite, tandis que la surveillance intermittente ou les vérifications sporadiques sont indiquées chez les enfants moins vulnérables et les patients dont l’état de santé s’améliore sur le plan clinique.
Remerciements
Le comité de la pédiatrie communautaire, la section de la médecine d’urgence et la section de la pédiatrie hospitalière de la Société canadienne de pédiatrie, de même que des représentants du Collège des médecins de famille du Canada, ont révisé le présent document de principes.
COMITÉ DES SOINS AIGUS DE LA SCP
Membres : Laurel Chauvin-Kimoff MD (présidente), Isabelle Chevalier MD (représentante du conseil), Catherine A Farrell MD, Jeremy N Friedman MD, Angelo Mikrogianakis MD (président sortant), Oliva Ortiz-Alvarez MD
Représentants : Dominic Allain MD, section de la médecine d’urgence pédiatrique de la SCP; Tracy MacDonald B. Sc, inf., Association canadienne des centres de santé pédiatriques; Jennifer M Walton MD, section de la pédiatrie hospitalière de la SCP
COMITÉ DE LA PHARMACOLOGIE ET DES SUBSTANCES DANGEREUSES DE LA SCP
Membres : Mark L Bernstein MD, François Boucher MD (représentant du conseil), Ran D Goldman MD, Geer’t Jong MD, Philippe Ovetchkine MD, Michael J Rieder MD (président)
Représentants : Daniel Louis Keene MD, Santé Canada; Doreen Matsui MD (présidente sortante)
Auteurs principaux : Jeremy N Friedman MD, Michael J Rieder MD, Jennifer M Walton MD
Mis à jour par Carolyn Beck, Kyle McKenzie et Laurel Chauvin-Kimoff
Références
- American Academy of Pediatrics, sous-comité sur le diagnostic et la prise en charge de la bronchiolite. Diagnosis and management of bronchiolitis. Pediatrics 2006;118(4):1774-93.
- Hall CB, Weinberg GA, Iwane MK et coll. The burden of respiratory syncytial virus infection in young children. N Engl J Med 2009;360(6):588-98.
- Henrickson KJ. Advances in the laboratory diagnosis of viral respiratory disease. Pediatr Infect Dis J 2004;23(1 Suppl):S6-10.
- Smyth RL, Openshaw PJ. Bronchiolitis. Lancet 2006;368(9532):312-22.
- Paranhos-Baccalà G, Komurian-Pradel F, Richard N, Vernet G, Lina B, Floret D. Mixed respiratory virus infections. J Clin Virol 2008;43(4):407-10.
- Robinson JL, Le Saux N; Société canadienne de pédiatrie, comité des maladies infectieuses et d’immunisation. Prévenir les hospitalisations pour l’infection par le virus respiratoire syncytial. Paediatr Child Health 2015;20(6):327-33. (consulté le 18 septembre 2014)
- Zorc JJ, Hall CB. Bronchiolitis: Recent evidence on diagnosis and management. Pediatrics 2010;125(2):342-9.
- Shay DK, Holman RC, Newman RD, Liu LL, Stout JW, Anderson LJ. Bronchiolitis-associated hospitalizations among US children, 1980-1996. JAMA 1999;282(15):1440-6.
- Stang P, Brandenburg N, Carter B. The economic burden of respiratory syncytial virus-associated bronchiolitis hospitalizations. Arch Pediatr Adolesc Med 2001;155(1):95-6.
- Leader S, Yang H, DeVincenzo J, Jacobson P, Marcin JP, Murray DL. Time and out-of-pocket costs associated with respiratory syncytial virus hospitalization of infants. Value Health 2003;6(2):100-6.
- Ralston SL, Lieberthal AS, Meissner HC et coll. Clinical practice guideline: The diagnosis, management and prevention of bronchiolitis. Pediatrics 2014;134(5):e1474-e1502.
- Christakis DA, Cowan CA, Garrison MM, Molteni R, Marcuse E, Zerr DM. Variation in inpatient diagnostic testing and management of bronchiolitis. Pediatrics 2005;115(4):878-84.
- Todd J, Bertoch D, Dolan S. Use of a large national database for comparative evaluation of the effect of a bronchiolitis/viral pneumonia clinical care guideline on patient outcome and resource utilization. Arch Pediatr Adolesc Med 2002;156(11):1086-90.
- Parikh K, Hall M, Teach SJ. Bronchiolitis management before and after the AAP guidelines. Pediatrics 2014;133(1):e1-7.
- Swingler GH, Hussey GD, Zwarenstein M. Randomised controlled trial of clinical outcome after chest radiograph in ambulatory acute lower-respiratory infection in children. Lancet 1998;351(9100):404-8.
- Schuh S, Lalani A, Allen U et coll. Evaluation of the utility of radiography in acute bronchiolitis. J Pediatr 2007;150(4):429-33.
- Gill PJ, Richardson SE, Ostrow O et coll. Testing for respiratory viruses in children: To swab or not to swab. JAMA Pediatr. 2017;171(8):798-804.
- Mansbach JM, Piedra PA, Teach SJ et coll. Prospective, multicenter study of viral etiology and hospital length-of-stay in children with severe bronchiolitis. Arch Pediatr Adolesc Med 2012;166(8):700-6.
- Purcell K, Fergie J. Lack of usefulness of an abnormal white blood cell count for predicting a concurrent serious bacterial infection in infants and young children hospitalized with respiratory syncytial virus lower respiratory tract infection. Pediatr Infect Dis J 2007;26(4):311-5.
- Ralston S, Hill V, Waters A. Occult serious bacterial infection in infants younger than 60 to 90 days with bronchiolitis. Arch Pediatr Adolesc Med 2011;165(10):951-6.
- Roberts KB; sous-comité de l’infection urinaire, comité directeur de l’amélioration et de la gestion de la qualité. Urinary tract infection: clinical practice guideline for the diagnosis and management of the initial UTI in febrile infants and children 2 to 24 months. Pediatrics. 2011;128(3):595-610. doi : 10.1542/peds.2011-1330
- McDaniel CE, Ralston S, Lucas B, Schroeder AR. Association of diagnostic criteria with urinary tract infection prevalence in bronchiolitis: A systematic review and meta-analysis. JAMA Pediatr. Publié en ligne le 28 janvier 2019. doi : 10.1001/jamapediatrics.2018.5091
- Bonadio W, Huang F, Natesan S et coll. Meta-analysis to determine risk for serious bacterial infection in febrile outpatient neonates with RSV infection. Pediatr Emerg Care 2016;32(5):286-9.
- Wainwright C. Acute viral bronchiolitis in children: A very common condition with few therapeutic options. Paediatr Respir Rev 2010;11(1):39-45; quiz 45.
- Destino L, Weisgerber MC, Soung P et coll. Validity of respiratory scores in bronchiolitis. Hosp Pediatr 2012;2(4):202-9.
- Mansbach JM, Clark S, Christopher NC et coll. Prospective multicenter study of bronchiolitis: Predicting safe discharges from the emergency department. Pediatrics 2008;121(4):680-8.
- Parker MJ, Allen U, Stephens D, Lalani A, Schuh S. Predictors of major intervention in infants with bronchiolitis. Pediatr Pulmonol 2009;44(4):358-63.
- Mallory MD, Shay DK, Garrett J, Bordley WC. Bronchiolitis management preferences and the influence of pulse oximetry and respiratory rate on the decision to admit. Pediatrics 2003;111(1):e45-51.
- Kepreotes E, Whidehead B, Attia J et coll. High-flow warm humidified oxygen versus standard low-flow nasal cannula oxygen for moderate bronchiolitis (HFWHO RCT): An open, phase 4, randomised controlled trial. Lancet 2017:389(10072):930-9.
- Mayfield S, Bogossian F, O’Malley L, Schibler A. High-flow nasal cannula oxygen therapy for infants with bronchiolitis: Pilot study. J Paediatr Child Health 2014;50(5):373-8.
- McKiernan C, Chua LC, Visintainer PF, Allen H. High-flow nasal cannulae therapy in infants with bronchiolitis. J Pediatr 2010;156(4):634-8.
- Hilliard TN, Archer N, Laura H et coll. Pilot study of vapotherm oxygen delivery in moderately severe bronchiolitis. Arch Dis Child 2012;97(2):182-3.
- ten Brink F, Duke T, Evans J. High-flow nasal prong oxygen therapy or nasopharyngeal continuous positive airway pressure for children with moderate-to-severe respiratory distress? Pediatr Crit Care Med 2013:14(7):e326-31.
- Bressan S, Balzani M, Krauss B, Pettenazzo A, Zanconato S, Baraldi E. High-flow nasal cannula oxygen for bronchiolitis in a pediatric ward: A pilot study. Eur J Pediatr 2013:172(12):1649-56.
- Beggs S, Wong ZH, Kaul S, Ogden KJ, Walters JA. High-flow nasal cannula therapy for infants with bronchiolitis. Cochrane Database Syst Rev 2014;(1):CD009609.
- Franklin D, Dalziel S, Schlapbach LJ et coll. Early high-flow nasal cannula therapy in bronchiolitis, a prospective randomised control trial (protocol): A Paediatric Acute Respiratory Intervention Study (PARIS). BMC Pediatr 2015;15:183.
- Kennedy N, Flanagan N. Is nasogastric fluid therapy a safe alternative to the intravenous route in infants with bronchiolitis? Arch Dis Child 2005;90(3):320-1.
- Oakley E, Borland M, Neutze J et coll. Nasogastric hydration versus intravenous hydration for infants with bronchiolitis: A randomised trial. Lancet Respir Med 2013;1(2):113-20.
- Friedman JN; Société canadienne de pédiatrie, comité des soins aigus. Le risque d’hyponatrémie aiguë chez les enfants et les adolescents hospitalisés sous soluté intraveineux d’entretien. Paediatr Child Health 2013;18(2):105-7. (consulté le 18 septembre 2014)
- Wang J, Xu E, Xiao Y. Isotonic versus hypotonic maintenance IV fluids in hospitalized children: A meta-analysis. Pediatrics 2014;133(1):105-13.
- Hartling L, Bialy LM, Vandermeer B et coll. Epinephrine for bronchiolitis. Cochrane Database Syst Rev 2011(6):CD003123.
- Plint AC, Johnson DW, Patel H et coll. Epinephrine and dexamethasone in children with bronchiolitis. N Engl J Med 2009;360(20):2079-89.
- Mussman GM, Parker MW, Statile A, Sucharew H, Brady PW. Suctioning and length of stay in infants hospitalized with bronchiolitis. JAMA Pediatr 2013;167(5):414-21.
- Zhang L, Mendoza-Sassi RA, Wainwright C, Klassen TP. Nebulised hypertonic saline solution for acute bronchiolitis in infants. Cochrane Database Syst Rev 2013;(7):CD006458.
- Brooks CG, Harrison WN, Ralston SL. Association between hypertonic saline and hospital length of stay in acute viral bronchiolitis: A reanalysis of 2 meta-analyses. JAMA Pediatr 2016;170(6):577-84.
- Gadomski AM, Scribani MB. Bronchodilators for bronchiolitis. Cochrane Database Syst Rev 2014;(6):CD001266.
- Anil AB, Anil M, Saglam AB, Cetin N, Bal A, Aksu N. High volume normal saline alone is as effective as nebulized salbutamol-normal saline, epinephrine-normal saline, and 3% saline in mild bronchiolitis. Pediatr Pulmonol 2010;45(1):41-7.
- Fernandes RM, Bialy LM, Vandermeer B et coll. Glucocorticoids for acute viral bronchiolitis in infants and young children. Cochrane Database Syst Rev 2013;(6):CD004878.
- Corneli HM, Zorc JJ, Mahajan P et coll. A multicenter, randomized, controlled trial of dexamethasone for bronchiolitis. N Engl J Med 2007;357(4):331-9.
- Farley R, Spurling GK, Eriksson L, Del Mar CB. Antibiotics for bronchiolitis in children under two years of age. Cochrane Database Syst Rev 2014(10):CD005189.
- Le Saux N, Robinson JL, Société canadienne de pédiatrie. La prise en charge de l’otite moyenne aiguë chez les enfants de six mois et plus. Paediatr Child Health. Janvier 2016;21(1):45–50.
- Li L, Avery R, Budev M, Mossad S, Danziger-Isakov L. Oral versus inhaled ribavirin therapy for respiratory syncytial virus infection after lung transplantation. J Heart Lung Transplant 2012;31(8):839-44.
- Turner TL, Kopp BT, Paul G, Landgrave LC, Hayes D Jr, Thompson R. Respiratory syncytial virus: Current and emerging treatment options. Clinicoecon Outcomes Res 2014;6:217-25.
- Roqué i Figuls M, Giné-Garriga M, Granados Rugeles C, Perrotta C, Vilaro J. Chest physiotherapy for acute bronchiolitis in paediatric patients between 0 and 24 months old. Cochrane Database Syst Rev 2016;(2):CD004873.
- Umoren R, Odey F, Meremikwu MM. Steam inhalation or humidified oxygen for acute bronchiolitis in children up to three years of age. Cochrane Database Syst Rev 2011(1):CD006435.
- Essouri S, Laurent M, Chevret L et coll. Improved clinical and economic outcomes in severe bronchiolitis with pre-emptive nCPAP ventilatory strategy. Intensive Care Med 2014;40(1):84-91.
- Essouri S, Durand P, Chevret L et coll. Optimal level of nasal continuous positive airway pressure in severe viral bronchiolitis. Intensive Care Med 2011;37(12):2002-7.
- Donlan M, Fontela PS, Puligandla PS. Use of continuous positive airway pressure (CPAP) in acute viral bronchiolitis: A systematic review. Pediatr Pulmonol 2011;46(8):736-46.
- Madge P, Paton JY, McColl JH, Mackie PL. Prospective controlled study of four infection-control procedures to prevent nosocomial infection with respiratory syncytial virus. Lancet 1992;340(8827):1079-83.
- Krasinski K, LaCouture R, Holzman RS, Waithe E, Bonk S, Hanna B. Screening for respiratory syncytial virus and assignment to a cohort at admission to reduce nosocomial transmission. J Pediatr 1990;116(6):894-8.
- Liu LL, Gallaher MM, Davis RL, Rutter CM, Lewis TC, Marcuse EK. Use of a respiratory clinical score among different providers. Pediatr Pulmonol 2004;37(3):243-8.
- Rödl S, Resch B, Hofer N et coll. Prospective evaluation of clinical scoring systems in infants with bronchiolitis admitted to the intensive care unit. Eur J Clin Microbiol Infect Dis 2012;31(10):2667-72.
- Duarte-Dorado DM, Madero-Orostegui DS, Rodriguez-Martinez CE, Nino G. Validation of a scale to assess the severity of bronchiolitis in a population of hospitalized infants. J Asthma 2013;50(10):1056-61.
- Schroeder AR, Marmor AK, Pantell RH, Newman TB. Impact of pulse oximetry and oxygen therapy on length of stay in bronchiolitis hospitalizations. Arch Pediatr Adolesc Med 2004;158(6):527-30.
- Ross PA, Newth CJ, Khemani RG. Accuracy of pulse oximetry in children. Pediatrics 2014;133(1):22-9.
- Willwerth BM, Harper MB, Greenes DS. Identifying hospitalized infants who have bronchiolitis and are at high risk for apnea. Ann Emerg Med 2006;48(4):441-7.
- Hunt CE, Corwin MJ, Lister G et coll. Longitudinal assessment of hemoglobin oxygen saturation in healthy infants during the first 6 months of age. Collaborative Home Infant Monitoring Evaluation (CHIME) Study Group. J Pediatr 1999;135(5):580-6.
- Poets A, Urschitz MS, Poets CF. Intermittent hypoxia in supine versus side position in term neonates. Pediatr Res 2009;65(6):654-6.
- Wright FH, Beem MO. Diagnosis and treatment: Management of acute viral bronchiolitis in infancy. Pediatrics 1965;35:334-7.
- Schroeder AR, Mansbach JM. Recent evidence on the management of bronchiolitis. Curr Opin Pediatr 2014;26(3):328-33.
Avertissement : Les recommandations du présent document de principes ne constituent pas une démarche ou un mode de traitement exclusif. Des variations tenant compte de la situation du patient peuvent se révéler pertinentes. Les adresses Internet sont à jour au moment de la publication.


