Document de principes

L’importance de l’apport alimentaire en sodium chez les enfants
Affichage : le 30 janvier 2020
Auteur(s) principal(aux)
Manjula Gowrishankar, Becky Blair, Michael J. Rieder, Société canadienne de pédiatrie, Comité de nutrition et de gastroentérologie, Comité de la pharmacologie
Paediatr Child Health 2020 25(1):54–61. 
Résumé
L’organisme a besoin de très petites quantités de sodium alimentaire pour soutenir le volume sanguin et la tension artérielle. Selon les données de surveillance nutritionnelle disponibles, la plupart des enfants canadiens consomment une quantité de sodium supérieure à leurs besoins nutritionnels. Environ 80 % du sodium que consomment les Canadiens proviennent d’aliments transformés et emballés. Chez les enfants, un fort apport en sodium peut être indicateur d’un régime alimentaire de piètre qualité. Les résultats d’analyses systématiques et de méta-analyses démontrent que la diminution du sodium alimentaire chez les enfants entraîne une réduction modeste, mais cliniquement non significative, de la tension artérielle. Les stratégies en population pour limiter la consommation de sodium, telles que la reformulation des produits alimentaires, la modification des processus d’approvisionnement alimentaire et les politiques fédérales de saine alimentation, sont d’importantes initiatives en santé publique qui peuvent réduire considérablement la consommation de sodium et contribuer à prévenir des maladies chroniques à l’âge adulte.
Mots-clés : Blood pressure; Children; Diet; Hypertension; Nutrition; Preventive health; Salt; Sodium
Le sodium est un électrolyte qui maintient le volume du liquide extracellulaire et soutient ainsi le volume sanguin efficace et la tension artérielle (TA) [1]. Chez les nourrissons et les enfants, seules de petites quantités de sodium alimentaire sont nécessaires pour préserver ces effets physiologiques essentiels. Les pédiatres s’assurent que les nouveau-nés reçoivent une quantité de sodium suffisante pour favoriser une croissance optimale.
Le sodium est partout dans l’approvisionnement alimentaire du Canada, et les fortes teneurs en sodium sont courantes dans les aliments transformés et emballés. Il est bien connu que la baisse de sodium alimentaire réduit l’hypertension chez les adultes [2]-[4]. Cependant, les répercussions d’un régime riche en sodium sur le risque d’hypertension et d’autres maladies chroniques sont moins évidentes chez les enfants en bonne santé. Le présent document de principes décrit les données probantes à jour liant le sodium alimentaire à des effets indésirables pour la santé des enfants et contient des recommandations pour évaluer et gérer l’apport en sodium et une alimentation plus saine.
LES DIRECTIVES SUR L’APPORT EN SODIUM CHEZ LES NOURRISSONS ET LES ENFANTS EN BONNE SANTÉ
Les directives sur les apports en sodium sont établies à la fois par les National Academies of Sciences, Engineering and Medicine (anciennement l’Institute of Medicine) [1] et l’Organisation mondiale de la Santé [5]. Pour les nourrissons de zéro à six mois, l’apport suffisant en sodium s’appuie sur les quantités contenues dans le lait maternel. Celui des nourrissons plus âgés (de six à 12 mois) est établi d’après l’évaluation de la quantité de sodium contenue dans le lait maternel et les aliments complémentaires. Le comité des National Academies of Sciences, Engineering and Medicine est d’avis que la fonction rénale des enfants de 12 mois leur permet de maintenir l’équilibre sodique lorsque la consommation de sodium correspond à l’apport suffisant établi. L’apport suffisant pour les enfants et les adolescents de un à 18 ans a été fixé à 1 500 mg/jour à partir de celui pour les adultes, compte tenu des besoins en énergie estimatifs moyens de divers groupes [6].
En 2019, le comité d’examen des apports nutritionnels de référence pour le sodium et le potassium des National Academies of Sciences, Engineering and Medicine a mis à jour la définition d’apport maximal tolérable. Auparavant, ce terme désignait l’apport nutritionnel maximal susceptible de ne pas provoquer d’effets indésirables sur la santé auprès de presque tous les membres d’un groupe donné [1]. Pour mieux définir le terme « effets indésirables sur la santé », le comité qualifie maintenant l’apport maximal tolérable de « risque toxicologique ». Il a également créé un nouveau terme, l’apport en sodium pour assurer une « réduction du risque de maladie chronique » (RRMC) afin de décrire l’apport au-delà duquel une baisse devrait assurer une RRMC dans une population apparemment en bonne santé (tableau 1) [4].
L’Organisation mondiale de la Santé recommande que les enfants de deux à 15 ans diminuent leur apport en sodium pour contrôler leur TA [5] et que l’apport maximal en sodium de 2 000 mg/jour chez les adultes soit rajusté à la baisse en fonction des besoins en énergie estimatifs des enfants par rapport aux adultes. Dans l’ensemble, les données probantes sont insuffisantes pour déterminer si la baisse de l’apport moyen en sodium à 2 300 mg par jour [4] aurait une influence plus positive sur le pronostic de maladies cardiovasculaires ou sur la mortalité toutes causes confondues dans la population adulte générale.
COMBIEN DE SODIUM LES ENFANTS CANADIENS CONSOMMENT-ILS?
Malgré ces directives, on sait que l’apport en sodium est élevé chez les enfants canadiens. Les plus récentes évaluations de l’apport en sodium au sein de la population canadienne sont extraites de l’Enquête sur la santé dans les collectivités canadiennes de 2015 [6]. Dans cet échantillon national représentatif reposant sur les valeurs de référence antérieures d’apport maximal tolérable pour le sodium [1], 49 % des enfants de un à trois ans et 72 % de ceux de quatre à huit ans consommaient du sodium à des taux supérieurs au seuil pour assurer une RRMC selon l’âge. L’apport en sodium moyen dans ces groupes d’âge était de 1 530 mg/jour (RRMC = 1 200 mg/jour) et de 2 160 mg/jour (RRMC = 1 500 mg/jour), respectivement [6] (figures 1 et 2). L’Enquête n’évaluait pas l’apport en sodium chez les nourrissons. Aux États-Unis, les nourrissons de six à 12 mois consomment une quantité estimative de 497 mg à 518 mg de sodium par jour [7][8]. De plus, puisque l’apport pour assurer une RRMC et l’apport maximal tolérable ne sont pas établis pour les nourrissons de moins de 12 mois [1], il est impossible de comparer l’apport en sodium des nourrissons aux recommandations contenues dans les directives.
La plupart des enfants de neuf à 18 ans consomment beaucoup plus de sodium que l’apport pour assurer une RRMC [1] (79 % des garçons et 63 % des filles de neuf à 13 ans et 92 % des garçons et 50 % des filles de 14 à 18 ans). Ces évaluations sont semblables à celles constatées en 2004 [9]. Les produits de boulangerie-pâtisserie, les mets composés, les viandes transformées, le fromage et les soupes sont les cinq principales sources de sodium alimentaire. Les garçons ont tendance à en consommer plus que les filles en raison de leur apport calorique total plus élevé [6].
Le sel est généralement ajouté aux aliments pour en rehausser la saveur, en assurer la préservation et provoquer la réaction chimique nécessaire en boulangerie-pâtisserie ou dans d’autres préparations alimentaires. L’ajout de sel et d’autres composés contenant du sodium (p. ex., le phosphate disodique) aux aliments transformés peut rehausser la saveur ou jouer un rôle fonctionnel à faible coût [10]. Cette pratique peut toutefois être trompeuse, car certains aliments contiennent de grandes quantités de sodium sans avoir de goût salé [11]. Par exemple, il y a plus de sodium dans une portion de céréales en forme de O (204 mg de sodium par portion de 30 g ou 250 mL) [12] que dans une portion d’arachides salées rôties à sec (152 mg de sodium dans une portion de 37 g ou 60 mL) [13]. Des exemples démontrant la hausse de l’apport en sodium lors de la transformation des aliments sont présentés au tableau 2.
| Figure 1. Apport en sodium alimentaire moyen chez les enfants, par groupe d’âge |
| Données tirées de la référence 6 |
| Figure 2. Pourcentage d’enfants du Canada qui consomment plus de l’apport maximal tolérable en sodium, par groupes d’âge |
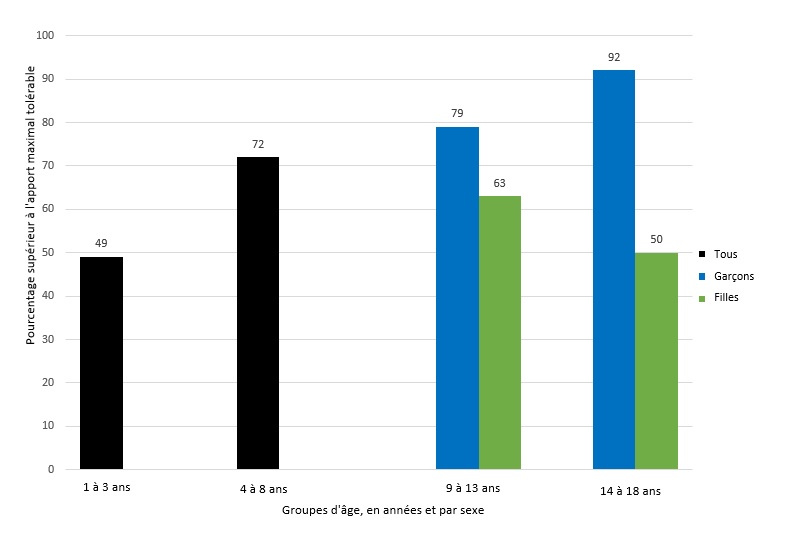 |
| Données tirées de la référence 6 |
|
Tableau 1. Recommandations sur l’apport en sodium établies par le comité d’examen des apports nutritionnels de référence pour le sodium et le potassium du National Academy of Sciences, Engineering and Medicine
|
|||
|
Âge
|
Apport suffisant (mg/jour)
|
Apport maximal tolérable (mg/jour)
|
Apport pour assurer une réduction du risque de maladie chronique (mg/jour)
|
|
0 à 6 mois
|
110
|
Non déterminé
|
Non déterminé
|
|
7 à 12 mois
|
370
|
Non déterminé
|
Non déterminé
|
|
1 à 3 ans
|
800
|
Non déterminé
|
Réduire l’apport s’il dépasse 1 200
|
|
4 à 8 ans
|
1 000
|
Non déterminé
|
Réduire l’apport s’il dépasse 1 500
|
|
9 à 13 ans
|
1 200
|
Non déterminé
|
Réduire l’apport s’il dépasse 1 800
|
|
14 à 70 ans
|
1 500
|
Non déterminé
|
Réduire l’apport s’il dépasse 2 300
|
|
Données tirées de la référence [4]
|
|||
Le « goût salé » est acquis chez l’être humain [14]. À la naissance, les nouveau-nés humains y sont soit insensibles, soit indifférents. L’apparition d’une préférence pour le sel se manifesterait chez les nourrissons. L’exposition nutritionnelle au sodium en début de vie contribuerait à une préférence pour le goût salé à l’âge préscolaire [15].
LES CONSÉQUENCES DE L’EXCÈS DE SODIUM SUR LA SANTÉ – L’HYPERTENSION ET L’OBÉSITÉ
La sensibilité au sel
On pense que la réponse de la TA au sodium alimentaire varie considérablement d’une personne à l’autre. Les personnes qui présentent une réponse importante de la TA à une modification de la charge sodique sont souvent qualifiées de « sensibles au sel ». La sensibilité au sel est plus courante chez les personnes hypertendues, d’origine afro-américaine, de sexe féminin ou atteintes d’un syndrome métabolique [16].
Les enfants de petit poids à la naissance (que l’Organisation mondiale de la Santé définit comme un poids inférieur à 2 500 g) peuvent être plus vulnérables à l’hypertension s’ils consomment trop de sodium tout au long de leur vie. Dans une étude où la sensibilité au sel était définie comme une augmentation de la TA moyenne d’au moins 3 mmHg sur 24 heures dans le cadre d’un régime à forte teneur en sel par rapport à un régime à teneur contrôlée en sel, les enfants ayant un petit poids à la naissance présentaient une hausse de la sensibilité au sel de 37 %. Cette réponse passait à 47 % chez les enfants qui étaient également petits par rapport à leur âge gestationnel à la naissance, lorsque les mesures étaient effectuées à l’âge de 11,3 ± 2,1 ans [17].
On ne connaît pas la prévalence réelle de la sensibilité au sel dans la population canadienne. En raison de l’absence de définition standard ou de modes d’évaluation pratiques et validés, la capacité de déterminer la sensibilité au sel est limitée en pratique clinique. Cependant, même sans test diagnostique, on peut utiliser les données démographiques ou les phénotypes cliniques associés à la sensibilité de la TA au sel pour orienter les conseils en matière d’alimentation [16].
L’hypertension
L’hypertension pédiatrique est définie comme une TA atteignant au moins le 95e percentile par rapport à l’âge, au sexe et à la taille [18]. Selon de récentes données canadiennes [19], 7 % des enfants de six à 17 ans présentent désormais une hypertension limite ou manifeste.
Une quantité réduite de sodium alimentaire est liée à de petites réductions de la TA systolique chez les nourrissons et les enfants [2][20][21]. Dans une analyse systématique [2][22], les données de neuf essais aléatoires et contrôlés se sont appuyées sur 14 éléments comparatifs et ont révélé qu’une diminution du sodium alimentaire abaissait la TA systolique moyenne de 0,84 mmHg au repos (intervalle de confiance à 95 % (IC) : 1,43 à 0,25, données probantes de qualité modérée) et la TA diastolique de 0,87 mmHg (IC à 95 % : 1,6 à 0,14, données probantes de faible qualité) chez les enfants de deux à 15 ans. Cependant, le sodium n’avait pas d’effet sur la TA systolique ou diastolique chez les enfants lorsque les données tirées d’essais non aléatoires étaient extraites de la méta-analyse [2][22]. Dans une autre analyse systématique [3], on ne constatait aucune différence significative de la TA systolique ou diastolique chez les enfants et les adolescents de un à 18 ans qui avaient participé à des interventions de réduction du sodium à court terme. En retirant de l’analyse les études comportant un risque de biais élevé ou imprécis, on obtenait une petite réduction (0,80 mmHg) de la TA systolique (IC à 95 % : 1,79 à 0,20, huit essais aléatoires et contrôlés, données probantes de faible qualité) et une réduction significative de la TA diastolique de 1,54 mmHg (IC à 95 % : 2,57 à 0,51, sept essais aléatoires et contrôlés, données probantes de faible qualité).
|
Tableau 2. Comparaison entre le contenu en sodium d’aliments non transformés (« naturels ») et d’aliments transformés
|
||
|
Aliment
|
Description
|
Contenu en sodium (mg/100 g)
|
|
Bœuf
|
Tende de tranche, grillé, maigre
|
48
|
|
En conserve
|
950
|
|
|
Son
|
Son de blé
|
28
|
|
Flocons
|
1 000
|
|
|
Pois chiches
|
Séchés, bouillis dans l’eau non salée
|
5
|
|
En conserve, réchauffés et égouttés
|
220
|
|
|
Crabe
|
Bouilli
|
370
|
|
En conserve
|
550
|
|
|
Morue
|
Enrobée de pâte, frite dans un mélange d’huiles
|
100
|
|
Doigts de poisson, frits dans un mélange d’huiles
|
350
|
|
|
Patates nouvelles
|
Crues, bouillies dans l’eau non salée
|
9
|
|
En conserve, réchauffées et égouttées
|
250
|
|
|
Arachides
|
Nature
|
2
|
|
Rôties à sec
|
790
|
|
|
Rôties et salées
|
400
|
|
|
Pois
|
Crus, bouillis dans l’eau salée
|
Traces
|
|
En conserve, réchauffés et égouttés
|
250
|
|
|
Frites
|
Maison, frites dans un mélange d’huiles
|
12
|
|
Gelées, cuites au four
|
53
|
|
|
Saumon
|
Cru, cuit à la vapeur
|
110
|
|
En conserve
|
570
|
|
|
Fumé
|
1 880
|
|
|
Maïs sucré
|
Épi entier, bouilli dans l’eau non salée
|
1
|
|
|
En conserve, en grains, réchauffé et égoutté
|
270
|
|
Thon
|
Cru
|
47
|
|
En conserve, dans l’huile, égoutté
|
290
|
|
|
En conserve dans la saumure, égoutté
|
320
|
|
|
2 300 mg de sodium = 1 cuillerée à thé rase de sel de table
Sel de table (g) = sodium (g) x 2,5
|
||
|
Données tirées de la référence [5]
|
||
Certains chercheurs avancent que, par rapport à de multiples tests d’urine sur 24 heures, un test de contrôle ponctuel de l’urine pour évaluer l’apport en sodium individuel pourrait fournir une évaluation inexacte de ± 3 000 mg par rapport au véritable apport chez les grands consommateurs de sodium et expliquer les résultats non significatifs de certains essais [23].
L’obésité
De nouvelles recherches laissent supposer une association entre l’apport élevé en sodium et l’obésité chez les enfants [24]-[26]. Les enfants qui consomment plus de sodium ingéreraient également plus de boissons édulcorées [27]-[29]. On spécule qu’une consommation élevée de boissons édulcorées s’associe à un apport énergétique excessif. Dans des études d’observation, un gramme supplémentaire de sodium par jour (17 mmol/jour) était relié à une augmentation de 23 % à 28 % du risque [24][27] de présenter un indice de masse corporelle dans la catégorie de l’embonpoint ou de l’obésité.
Les associations entre la consommation de sodium et l’hypertension seraient plus fortes chez les enfants et les adolescents dont l’indice de masse corporelle se situe dans la catégorie de l’embonpoint ou de l’obésité [30]-[32]. Les données de surveillance canadiennes démontrent qu’en 2015, 31 % des enfants et des adolescents de cinq à 17 ans faisaient de l’embonpoint ou étaient obèses. Les enfants plus âgés, de 12 à 17 ans (34 %), étaient plus susceptibles de faire de l’embonpoint ou d’être obèses que ceux de cinq à 11 ans (27,6 %) [33]. Même si les mécanismes pour expliquer l’association entre la consommation de sodium et l’hypertension sont nébuleux [3][34], ils pourraient très bien être liés à la qualité globale du régime alimentaire. Plus précisément, un apport élevé en sodium peut être indicateur d’un régime alimentaire global de piètre qualité, car les enfants qui consomment des aliments à forte teneur en sodium, tels que les aliments transformés, peuvent également consommer des aliments riches en calories, en sucres et en matières grasses [34]-[37].
LA DIMINUTION DU SODIUM ALIMENTAIRE COMPORTE-T-ELLE DES RISQUES POUR LA SANTÉ?
Certains craignent que la baisse de l’apport en sodium favorise l’insulinorésistance et les facteurs de risque de cardiopathie, de même que l’augmentation des lipides sanguins et des catécholamines [38]-[40]. Ces effets peuvent cependant être temporaires ou n’être observés que dans des études de moindre qualité méthodologique. D’après des analyses récentes d’essais chez les adultes, les données probantes sont insuffisantes pour supposer que la baisse de l’apport en sodium a une influence néfaste sur les mesures de glucose sérique, l’insulinorésistance [3][5][41] et les mesures de lipides sanguins ou de catécholamines dans des interventions d’une durée minimale de quatre semaines [3]-[5].
DES INTERVENTIONS POUR ABAISSER LES APPORTS EN SODIUM
L’essai DASH sur le sodium (Dietary Approach to Stop Hypertension, ou approche nutritionnelle pour enrayer l’hypertension) [42] a révélé une réduction significative de la TA systolique moyenne (différence moyenne = -3,0 mmHg (IC à 95 % : -1,7 à -4,30; p> 0,001)) chez les adultes d’âge mûr qui faisaient de l’embonpoint et qui étaient passés d’un régime à forte teneur en sodium (3 450 mg par jour ou 150 mmol par jour) à un régime à faible teneur en sodium (1 150 mg par jour ou 50 mmol par jour). Des chercheurs ont observé une tendance semblable pour la TA diastolique [43]. Malgré ces résultats encourageants, une analyse systématique a conclu que l’assiduité au régime DASH serait sous-optimale chez les adolescents [44]. Il se peut que les adolescents s’inquiètent moins des risques cardiovasculaires liés à l’hypertension que les adultes d’âge mûr.
Puisqu’il a été établi que de modestes réductions du sodium à long terme chez les adultes peuvent améliorer la TA sans effets indésirables sur les taux d’hormones ou de lipides [45] et que l’assiduité aux interventions nutritionnelles varie considérablement d’une personne à l’autre [44], il est recommandé d’adopter des interventions en population pour réduire le sodium et d’ainsi abaisser la TA [46]. En fait, les interventions en population seraient plus efficaces pour abaisser la consommation de sodium alimentaire que les interventions comportementales individuelles [47]-[49]. D’après une récente analyse Cochrane [48], des interventions gouvernementales multicomposantes étaient les mieux à même de réduire les apports en sodium au sein de la population. Des interventions dans les environnements alimentaires, tels que la reformulation de certains produits alimentaires et l’amélioration des processus d’approvisionnement alimentaire, ont donné des résultats positifs démontrés par une réduction efficace des taux de sodium dans la chaîne d’approvisionnement alimentaire. Selon une analyse systématique, on pourrait réduire de 40 % le sel ajouté dans les produits de boulangerie-pâtisserie et de 70 % dans la viande transformée sans modifier l’acceptation des consommateurs [50]. À cette échelle, les réductions de sodium dans l’approvisionnement alimentaire auraient des répercussions en population, car près de 80 % du sodium consommé au Canada proviennent d’aliments transformés et emballés conçus pour un usage domestique ou la restauration [51]. Seulement 11 % de l’apport en sodium provient du sel ajouté pendant la cuisson ou à table [51].
Le gouvernement canadien a adopté plusieurs politiques pour réduire la consommation de sodium. En 2012, Santé Canada a publié les cibles volontaires de réduction du sodium [52] et demandé à l’industrie alimentaire de réduire la quantité de sodium dans les aliments transformés avant 2016 [53]. Une évaluation subséquente [54] a révélé que seulement 14 % des catégories alimentaires avaient atteint leur cible. On ne relevait aucune réduction marquée du contenu en sodium dans près de la moitié des catégories alimentaires ciblées, et la teneur de certaines était encore plus élevée en 2016 qu’en 2012.
Il n’y a pas de limite maximale réglementée pour le sodium dans les produits alimentaires conçus expressément pour les enfants de un à quatre ans. Cependant, dans le cadre de sa Stratégie en matière de saine alimentation, Santé Canada a mis à jour la réglementation relative à l’étiquetage des aliments en 2016 afin d’y inclure un pourcentage de la « valeur quotidienne » de sodium (la quantité de référence étant fixée à 1 500 mg/jour) aux tableaux de la valeur nutritive des aliments emballés conçus expressément pour les enfants de ce jeune groupe d’âge. Sur les aliments emballés conçus pour la population générale, la quantité de référence de 2 300 mg/jour est plutôt utilisée pour calculer le pourcentage de la valeur quotidienne [55]. L’industrie alimentaire a jusqu’en 2022 pour adopter ces nouvelles exigences en matière d’étiquetage [56]. Le Règlement sur les aliments et drogues du Canada limite actuellement la quantité maximale de sodium alimentaire dans les préparations lactées pour nourrisson (de six à 12 mois) à 60 mg/100 kcal [57].
Au Canada, en vertu de la réglementation sur l’étiquetage sur le devant de l’emballage [58], une étiquette précise devra être affichée sur les aliments emballés considérés comme à forte teneur en sodium (de même que sur ceux à forte teneur en sucres ou en gras saturés), en fonction de seuils préétablis. Dans la plupart des aliments emballés, le seuil proposé est de 15 % de la valeur quotidienne. Les règlements de la Stratégie en matière de saine alimentation compléteront et renforceront le Guide alimentaire canadien, qui recommande de limiter l’apport d’aliments transformés ou préparés à forte teneur en sodium. L’initiative politique visant à restreindre la publicité des aliments et des boissons auprès des enfants et des adolescents continue d’être prometteuse.
Puisque les préférences alimentaires pour les aliments salés et les habitudes nutritionnelles globales s’acquièrent pendant l’enfance [59], il est logique que les interventions pour réduire le sodium incluent la population pédiatrique. Les enfants canadiens qui consomment de forts apports en sodium alimentaire suivent peutêtre un régime alimentaire global de piètre qualité, ce qui les rend vulnérables à l’obésité et à l’hypertension à l’âge adulte. La diminution de la consommation d’aliments transformés à forte teneur en sodium peut avoir des conséquences percutantes en population. Même si la baisse du sodium semble avoir seulement des effets légers et cliniquement négligeables sur la réponse de la TA de l’enfant, la diminution de l’apport en sodium alimentaire pendant l’enfance et l’adolescence demeure une initiative de santé publique importante pour prévenir les maladies chroniques à l’âge adulte [2]. Les dispensateurs de soins pédiatriques doivent comprendre les inquiétudes relatives à la forte teneur en sodium alimentaire, donner des conseils aux familles pour la réduire et appuyer les stratégies des gouvernements et de la santé publique afin d’abaisser l’apport élevé en sodium alimentaire des familles canadiennes.
RECOMMANDATIONS
En politique publique
- Préconiser et appuyer des politiques gouvernementales visant à réduire la consommation de sodium en provenance des aliments transformés, y compris les suivantes :
- Fixer des cibles obligatoires de réduction du sodium dans l’industrie alimentaire.
- Réglementer la publicité des aliments à forte teneur en sodium auprès des enfants et des adolescents.
- Exiger l’étiquetage des aliments à forte teneur en sodium sur le devant des emballages.
- Mettre en application les directives ou les normes nutritionnelles issues des ministères de la Santé régionaux ou provinciaux, y compris celles sur le sodium, sur les aliments suivants :
- Les aliments achetés et préparés servis aux enfants dans les établissements publics, tels que les milieux de garde et les hôpitaux.
- Les aliments vendus ou servis dans les écoles, notamment les cafétérias et les distributrices automatiques.
En pratique pédiatrique
- Évaluer les habitudes nutritionnelles de chaque famille et informer les parents, les personnes qui s’occupent d’enfants et les adolescents des moyens de réduire l’apport en sodium alimentaire par les moyens suivants :
- Les apports en sodium recommandés (tableau 1) et les ressources présentées ci-dessous
- Le tableau de la valeur nutritive et le pourcentage de la valeur quotidienne pour le sodium sur les étiquettes des aliments emballés
RESSOURCES RECOMMANDÉES
- Une situation salée : www.canada.ca/fr/sante-canada/services/publications/aliments-et-nutrition/infographie-canada-situation-salee.html
- Utilisez le tableau de la valeur nutritive – % de la valeur quotidienne : https://www.canada.ca/content/dam/canada/health-canada/migration/healthy-canadians/alt/pdf/publications/eating-nutrition/label-etiquetage/fact-fiche-fra.pdf
- Concentrez-vous sur les faits – Comment utiliser la portion et le % de la valeur quotidienne : https://www.canada.ca/fr/sante-canada/services/publications/aliments-et-nutrition/concentrez-vous-faits-comment-utiliser-portion-pourcentage-valeur-quotidienne.html
- Sodium Sense: Know your Sodium Facts : www.dietitians.ca/Downloads/Public/sodium_adults_may2012.aspx
- Mangez-vous trop de sel? www.unlockfood.ca/fr/Articles/Sante-du-c%c5%93ur/Mangez-vous-trop-de-sel-.aspx?aliaspath=%2fen%2fArticles%2fHeart-Health%2fCut-out-the-Salt
Remerciements
Les auteurs tiennent à remercier Nikate Singh, Tanis Fenton, Ph. D., Dt.P., et JoAnne Arcand, Ph. D., Dt.P., pour avoir prêté leurs compétences au contenu du présent document de principes, qui a été révisé par le comité de la pédiatrie communautaire de la Société canadienne de pédiatrie.
COMITÉ DE NUTRITION ET DE GASTROENTÉROLOGIE DE LA SOCIÉTÉ CANADIENNE DE PÉDIATRIE
Membres : Dana L. Boctor MD (membre sortante), Linda M. Casey MD, Jeffrey N. Critch MD (présidente sortante), Manjula Gowrishankar MD (membre sortante), Eddy Lau MD (représentant du conseil), Catherine M. Pound MD (présidente), Ana M. Sant’Anna MD, Pushpa Sathya MD, Christopher Tomlinson MB, ChB, Ph. D., Sharon L. Unger MD (membre sortante)
Représentants : Becky Blair M. Sc. Dt.P., Les diététistes du Canada; Patricia D’Onghia MHP Dt.P., Santé Canada; Tanis R. Fenton Ph. D. Dt.P., Les diététistes du Canada; Laura Haiek, Comité canadien pour l’allaitement; Deborah Hayward, Bureau des sciences de la nutrition, Santé Canada; Sarah Lawrence MD, Groupe canadien d’endocrinologie pédiatrique; Sarah Jane Schwarzenberg MD, comité de nutrition, American Academy of Pediatrics
COMITÉ DE PHARMACOLOGIE ET DES SUBSTANCES DANGEREUSES DE LA SOCIÉTÉ CANADIENNE DE PÉDIATRIE
Membres : François Boucher MD (Ancien représentant du conseil d’administration), Yaron Findelsteing MD, Shinya Ito, Geert ‘t Jong MD (président), Shahrad Rassekh MD, Jean-François Turcotte MD (représentant du conseil), Sunita Vohra MD
Représentant : Michael J. Rieder MD Ph. D., Société canadienne de la pharmacologie et de la thérapeutique
Auteurs principaux : Manjula Gowrishankar MD, Becky Blair M. Sc. Dt.P., Michael J. Rieder MD Ph. D.
Références
- National Academies of Science, Engineering, Medicine, Institute of Medicine, Food and Nutrition Board. Sodium and chloride. In: Dietary Reference Intakes for Water, Potassium, Sodium, Chloride, and Sulfate. Washington, DC: National Academies Press. 2005. www.nap.edu/catalog/10925/dietary-reference-intakes-for-water-potassium-sodium-chloride-and-sulfate (consulté le 23 octobre 2018).
- Aburto NJ, Ziolkovska A, Hooper L, Elliott P, Cappuccio FP, Meerpohl JJ. Effect of lower sodium intake on health: Systematic review and meta-analysis. BMJ 2013;346:f1326.
- Newberry SL, Chung M, Anderson CAM et coll. Sodium and Potassium Intake: Effects on Chronic Disease Outcomes and Risks. Comparative Effectiveness Review No. 206. AHRQ Publication No. 18-EHC009-EF. Rockville, MD: Agency for Healthcare Research and Quality, 2018.
- National Academies of Sciences, Engineering, Medicine. Dietary Reference Intakes for Sodium and Potassium, March 2019. www.nationalacademies.org/hmd/Reports/2019/dietary-reference-intakes-sodium-potassium.aspx (consulté le 10 juillet 2019).
- Organisation mondiale de la Santé. Guideline: Sodium Intake for Adults and Children. Genève, Suisse: OMS, 2012. www.who.int/nutrition/publications/guidelines/sodium_intake_printversion.pdf (consulté le 23 octobre 2018).
- Gouvernement du Canada, Santé Canada. L’apport en sodium chez les Canadiens en 2017. www.canada.ca/fr/sante-canada/services/publications/aliments-et-nutrition/sodium-chez-canadiens-2017.html (consulté le 23 octobre 2018).
- Maalouf J, Cogswell ME, Yuan K et coll. Top sources of dietary sodium from birth to age 24 mo, United States, 2003-2010. Am J Clin Nutr 2015;101(5):1021-8.
- Ahluwalia N, Herrick KA, Rossen LM et coll. Usual nutrient intakes of US infants and toddlers generally meet or exceed Dietary Reference Intakes: Findings from NHANES 2009-2012. Am J Clin Nutr 2016;104(4):1167-74.
- Garriguet D. Sodium consumption at all ages. Health Rep 2007;18(2):47-52.
- Institute of Medicine (US) Committee on Strategies to Reduce Sodium Intake. Preservation and physical property roles of sodium in foods. In: Henney JE, Taylor CL, Boon CS, éd. Strategies to Reduce Sodium Intake in the United States. Washington DC: National Academies Press, 2010. www.ncbi.nlm.nih.gov/books/NBK50952 (consulté le 23 octobre 2018).
- Scourboutakos MJ, Murphy SA, L’Abbé MR. Association between salt substitutes/enhancers and changes in sodium levels in fast-food restaurants: A cross-sectional analysis. CMAJ Open 2018;7(1):E118-25.
- Canadian Nutrient File. Cereal, ready to eat, Cheerios, General Mills. Food code 1475. 2016. www.canada.ca/en/health-canada/services/food-nutrition/healthy-eating/nutrient-data/canadian-nutrient-file-2015-download-files.html (consulté le 23 octobre 2018).
- Canadian Nutrient File. Peanuts, all types, dry-roasted, salted. Food code 3302. 2016. www.canada.ca/en/health-canada/services/food-nutrition/healthy-eating/nutrient-data/canadian-nutrient-file-2015-download-files.html (consulté le 23 octobre 2018).
- Mennella JA, Finkbeiner S, Lipchock SV, Hwang LD, Reed DR. Preferences for salty and sweet tastes are elevated and related to each other during childhood. PLoS One 2014;9(3):e92201.
- Stein LJ, Cowart BJ, Beauchamp GK. The development of salty taste acceptance is related to dietary experience in human infants: A prospective study. Am J Clin Nutr 2012;95(1):123-9.
- Elijovich F, Weinberger MH, Anderson CA et coll; American Heart Association Professional and Public Education Committee of the Council on Hypertension; Council on Functional Genomics and Translational Biology; and Stroke Council. Salt sensitivity of blood pressure: A scientific statement from the American Heart Association. Hypertension 2016;68(3):e7-46.
- Simonetti GD, Raio L, Surbek D, Nelle M, Frey FJ, Mohaupt MG. Salt sensitivity of children with low birth weight. Hypertension 2008;52(4):625-30.
- Dionne JM, Harris KC, Benoit G et coll.; comité des directives d’Hypertension Canada. Hypertension Canada’s 2017 guidelines for the diagnosis, assessment, prevention, and treatment of pediatric hypertension. Can J Cardiol 2017;33(5):577-85.
- Statistique Canada. Feuillets d’information sur la santé – Tension artérielle des enfants et des jeunes, 2012 à 2015. www150.statcan.gc.ca/n1/pub/82-625-x/2016001/article/14659-fra.htm (consulté le 23 octobre 2018).
- He FJ, MacGregor GA. Importance of salt in determining blood pressure in children: Meta-analysis of controlled trials. Hypertension 2006;48(5):861-9.
- Leyvras M, Chatelan A, da Costa BR et coll. Sodium intake and blood pressure in children and adolescents: A systematic review and meta-analysis of experimental and observational studies. Int J Epidemiol 2018;47(6):1760-810.
- Organisation mondiale de la Santé. Effect of Reduced Sodium Intake on Blood Pressure and Potential Adverse Effects in Children. Genève, Suisse: OMS, 2012.
- Cogswell ME, Mugavero K, Bowman BA, Frieden TR. Dietary sodium and cardiovascular disease risk – Measurement matters. N Engl J Med 2016;375(6):580-6.
- Ma Y, He FJ, MacGregor GA. High salt intake: Independent risk factor for obesity? Hypertension 2015;66(4):843-9.
- Grimes CA, Riddell LJ, Campbell KJ, He FJ, Nowson CA. 24-h urinary sodium excretion is associated with obesity in a cross-sectional sample of Australian schoolchildren. Br J Nutr 2016;115(6):1071-9.
- Lee SK, Kim MK. Relationship of sodium intake with obesity among Korean children and adolescents: Korea National Health and Nutrition Examination Survey. Br J Nutr 2016;115(5):834-41.
- Grimes CA, Wright JD, Liu K, Nowson CA, Loria CM. Dietary sodium intake is associated with total fluid and sugar-sweetened beverage consumption in US children and adolescents aged 2-18 years: NHANES 2005-2008. Am J Clin Nutr 2013;98(1):189-96.
- Grimes CA, Riddell LJ, Campbell KJ, Nowson CA. Dietary salt intake, sugarsweetened beverage consumption, and obesity risk. Pediatrics. 2013;131(1):14-21.
- He FJ, Marrero NM, MacGregor GA. Salt intake is related to soft drink consumption in children and adolescents: A link to obesity? Hypertension 2008;51(3):629-34.
- Friedemann C, Heneghan C, Mahtani K, Thompson M, Perera R, Ward AM. Cardiovascular disease risk in healthy children and its association with body mass index: Systematic review and meta-analysis. BMJ 2012;345:e4759.
- Shi Y, de Groh M, Morrison H. Increasing blood pressure and its associated factors in Canadian children and adolescents from the Canadian Health Measures Survey. BMC Public Health 2012;12:388.
- Yang Q, Zhang Z, Kuklina EV et coll. Sodium intake and blood pressure among US children and adolescents. Pediatrics 2012;130(4):611-9.
- Statistique Canada. Tableau 13-10-0795-01 (anciennement CANSIM 105-2024). Indice de masse corporelle (IMC) mesuré chez les enfants et les jeunes (classification selon l’Organisation mondiale de la santé), selon le groupe d’âge et le sexe, Canada et provinces, Enquête sur la santé dans les collectivités canadiennes – Nutrition. www150.statcan.gc.ca/t1/tbl1/fr/tv.action?pid=1310079501&request_locale=fr (consulté le 23 octobre 2018).
- . Wirix AJ, Kaspers PJ, Nauta J, Chinapaw MJ, Kist-van Holthe JE. Pathophysiology of hypertension in obese children: A systematic review. Obes Rev 2015;16(10):831-42.
- Poti JM, Mendez MA, Ng SW, Popkin BM. Is the degree of food processing and convenience linked with the nutritional quality of foods purchased by US households? Am J Clin Nutr 2015;101(6):1251-62.
- Moubarac JC, Martins AP, Claro RM, Levy RB, Cannon G, Monteiro CA. Consumption of ultra-processed foods and likely impact on human health. Evidence from Canada. Public Health Nutr 2013;16(12):2240-8.
- Drewnowski A, Maillot M, Rehm C. Reducing the sodium-potassium ratio in the US diet: A challenge for public health. Am J Clin Nutr 2012;96(2):439-44.
- Graudal NA, Galløe AM, Garred P. Effects of sodium restriction on blood pressure, renin, aldosterone, catecholamines, cholesterols, and triglyceride: A meta-analysis. JAMA 1998;279(17):1383-91.
- Strazzullo P, D’Elia L, Kandala NB, Cappuccio FP. Salt intake, stroke, and cardiovascular disease: Meta-analysis of prospective studies. BMJ 2009;339:b4567.
- Graudal NA, Hubeck-Graudal T, Jurgens G. Effects of low sodium diet versus high sodium diet on blood pressure, renin, aldosterone, catecholamines, cholesterol, and triglyceride. Cochrane Database of Syst Rev 2017;4:CD004022.
- Patel SM, Cobb P, Saydah S, Zhang X, de Jesus JM, Cogswell ME. Dietary sodium reduction does not affect circulating glucose concentrations in fasting children or adults: Findings from a systematic review and meta-analysis. J Nutr 2015;145(30):505-13.
- Appel LJ, Moore TJ, Obarzanek E et coll. A clinical trial of the effects of dietary patterns on blood pressure. DASH Collaborative Research Group. N Eng J Med 1997;336(16):1117-24.
- Sacks FM, Svetkey LP, Vollmer WM et coll.; DASH-Sodium Collaborative Research Group. Effects on blood pressure of reduced dietary sodium and the Dietary Approaches to Stop Hypertension (DASH) diet. N Engl J Med 2001;344(1):3-10.
- Kwan MW, Wong MC, Wang HH et coll. Compliance with the Dietary Approaches to Stop Hyptertension (DASH) diet: A systematic review. PLoS One 2013;8(10):e78412.
- He FJ, Li J, Macgregor GA. Effect of longer-term modest salt reduction on blood pressure. Cochrane Database Syst Rev 2013;(4):CD004937.
- Organisation mondiale de la Santé. Le sel : une habitude à perdre – Guide technique en vue de réduire l’apport en sel. Genève: OMS, 2016. https://apps.who.int/iris/bitstream/handle/10665/259174/9789242511345-fre.pdf?sequence=1 (consulté le 31 octobre 2018).
- Santos JA, Trieu KT, Raj TS et coll. The science of salt: A regularly updated systematic review of the implementation of salt reduction interventions (March-August 2016). J Clin Hypertens (Greenwich) 2017;19(4):439-51.
- McLaren L, Sumar N, Barberio AM et coll. Population-level interventions in government jurisdictions for dietary sodium reduction. Cochrane Database Syst Rev 2016;9:CD010166.
- Hyseni L, Elliot-Green A, Lloyd-Williams F et coll. Systematic review of dietary salt reduction policies: Evidence for an effectiveness hierarchy? PLoS One 2017;12(5):e0177535.
- Jaenke R, Barzi F, McMahon E, Webster J, Brimblecombe J. Consumer acceptance of reformulated food products: A systematic review and meta-analysis of salt-reduced foods. Crit Rev Food Sci Nutr 2017;57(16):3357-72.
- Mattes RD, Donnelly D. Relative contributions of dietary sodium sources. J Am Coll Nutr 1991;10(4):383–93.
- Gouvernement du Canada, Santé Canada. Document d’orientation destiné à l’industrie alimentaire sur la réduction du sodium dans les aliments transformés – Tableau sommaire. 2012. www.canada.ca/fr/sante-canada/services/aliments-nutrition/legislation-lignes-directrices/document-reference/tableau-sommaire-document-orientation-destine-industrie-alimentaire-reduction-sodium-aliments-transformes-2012.html (consulté le 23 octobre 2018).
- Gouvernement du Canada, Santé Canada. Document d’orientation destiné à l’industrie alimentaire sur la réduction du sodium dans les aliments transformés. Juin 2012. www.canada.ca/fr/sante-canada/services/aliments-nutrition/legislation-lignes-directrices/document-reference/document-orientation-destine-industrie-alimentaire-reduction-sodium-aliments-transformes-2012.html (consulté le 23 octobre 2018).
- Gouvernement du Canada, Santé Canada. Réduction de la teneur en sodium dans les aliments transformés au Canada : une évaluation des progrès effectués à l’égard des objectifs volontaires entre 2012 et 2016. www.canada.ca/fr/sante-canada/services/aliments-nutrition/legislation-lignes-directrices/document-reference/document-orientation-destine-industrie-alimentaire-reduction-sodium-aliments-transformes-rapport-etape-2017.html (consulté le 23 octobre 2018).
- Gouvernement du Canada. Étiquetage nutritionnel – Tableau des valeurs quotidiennes. 2016. www.canada.ca/fr/sante-canada/services/documents-techniques-exigences-etiquetage/tableau-valeurs-quotidiennes/etiquetage-nutritionnel.html (consulté le 23 octobre 2018).
- Gouvernement du Canada. Règlements et conformité – étiquetage nutritionnel. 2018. www.canada.ca/fr/sante-canada/services/aliments-nutrition/etiquetage-aliments/etiquetage-nutritionnel/reglements-conformite.html (consulté le 23 octobre 2018).
- Gouvernement du Canada, Système de la législation (Justice). Partie B – Aliments (suite). Titre 25. Succédanés de lait humain et aliments contenant des succédanés de lait humain. https://laws-lois.justice.gc.ca/fra/reglements/C.R.C.%2C_ch._870/page-87.html#h-562991 (consulté le 23 octobre).
- Gouvernement du Canada. Vers l’étiquetage nutritionnel sur le devant de l’emballage pour la population canadienne. 2016. www.canada.ca/fr/sante-canada/programmes/etiquetage-sur-devant-des-emballages/document-consultation.html (consulté le 23 octobre 2018).
- Mura Paroche M, Caton SJ, Vereijken CMJL, Weenen H, Houston-Price C. How infants and young children learn about food: A systematic review. Front Psychol 2017;8:1046.
Avertissement : Les recommandations du présent document de principes ne constituent pas une démarche ou un mode de traitement exclusif. Des variations tenant compte de la situation du patient peuvent se révéler pertinentes. Les adresses Internet sont à jour au moment de la publication.
Mise à jour : le 8 février 2024

